Chẩn đoán xử trí suy hô hấp
Tình trạng bệnh lý cấp cứu thường gặp nhất tại khoa Hồi sức cấp cứu, là nguyên nhân tử vong chủ yếu của những BN Hồi sức cấp cứu. Là cấp cứu thực sự, nhiều khi rất cấp cứu đòi hỏi phải xử trí ngay, kết hợp vừa xử trí vừa đánh giá lâm sàngvà chỉ định xét nghiệm.
Chẩn đoán nguyên nhân nhiều khi rất khó. Khó khăn trong chẩn đoán và xử trí
Nhanh
Tìm nguyên nhân
Phân biệt suy hô hấp (thiếu oxy) và khó thở (suy thở: thông khí)
Triệu chứng và chẩn đoán suy hô hấp
Lâm sàng:
– Khó thở :
+ Là triệu chứng báo hiệu quan trọngvà nhạy. có thể không có trong một số trường hợp: Rối loạn ý thức, loạn thần
Thuốc an thần
SHH mạn tính
+ Khó thở nhanh ( > 25 lần/ phút) hoặc chậm (< 12 lần/phút) hoặc loạn nhịp thở (
Kusmaul, Cheyne- Stokes,…)
Biên độ thở tăng hoặc giảm. – Tím: Xuất hiện khi Hb khử > 5 g/ dl Là biểu hiện nặng.
+ Sớm: quanh môi, môi, đầu chi
+ Nặng, muộn: tím lan rộng ra toàn thân
+ Không có hoặc xuất hiện muộn nếu thiếu máu, ngộ độc CO
Vã mồ hôi
Rối loạn tim mạch:
+ Mạch nhanh, có thể rối loạn nhịp (rung nhĩ, cơn nhịp nhanh trên thất, rung thất,…)
+ Huyết áp tăng, nếu nặng có thể tụt huyết áp.
Thường kết hợp triệu chứng Suy hô hấp, suy tuần hoàn Ô quan trọng là chẩn đoán phân biệt Suy hô hấp là nguyên nhân gây hậu quả.
Rối loạn thần kinh và ý thức: là triệu chứng nặng của Suy hô hấp
+ Nhẹ: lo lắng, hốt hoảng, thất điều
+ Nặng: vật vã, lờ đờ, hôn mê, co giật hoặc ngủ gà.
Cận lâm sàng:
PaO2 giảm < 60 mmHg (Bình thường = 95- 96 mmHg)
Lưu ý PaO2 có xu hướng giảm dần theo tuổi.
PaO2 sinh lý = 109- 0.43xtuổi (năm)
(ở người không hút thuốc)
SaO2 giảm < 85% (bình thường =95- 97%)
Có thể tham khảo và theo dõi = SpO2 nhưng có nguy cơ sai số nhiềunếu truỵ mạch và khi SaO2 < 90%
PaCO2: có thể giảm, bình thường , hoặc tăng. (Bình thường = 35- 45mmHg)
Thường có toan chuyển hoá hoặc toan hỗn hợp
PH < 7.35
HCO3 < 23
Chẩn đoán mức độ
|
Trung bình |
Nặng |
Nguy kịch |
|
|
Glasgow <> |
15 |
13- 15 |
<13, lờ đờ, mê |
|
Mạch |
100- 120 |
120- 140 |
> 140 |
|
Nhịp thở |
25- 30 |
30- 40 |
> 40 hoặc <10 |
|
Nói |
Câu dài |
Câu ngắn |
– |
|
Tím |
+ |
+ + |
+ + + |
|
Vã mồ hôi |
+ |
+ + |
+ + + |
|
Huyết áp |
Bình thường |
Tăng |
Giảm |
|
PH |
7.35- 7.45 |
7.25- 7.35 |
< 7.25 |
|
PaO2 |
> 60 |
55- 60 |
< 55 |
|
PaCO2 |
45- 55 |
55- 60 |
> 60 |
* Chú ý tình trạng nặng hoặc có xu hướng tiến triển nguy hiểm:
SHH có rối loạn ý thức, rối loạn nhịp tim, truỵ mạch
Rối loạn nhịp thở, có cơn ngừng thở
Phổi im lặng
Tràn khí màng phổi hai bên, tràn khi mành phổi áp lực, tràn khí màng phổi trên nền tổn thương phổi nặng (COPD, xơ phổi,…), Tràn khí màng phổi ở BN HPQ, Tràn khí màng phổi ở BN thở máy
Khó thở thanh quản cấp
HPQ nặng
Đợt cấp COPD
OAP, ARDS
Định hướng chẩn đoán nguyên nhân
a) Các nguyên nhân chính:
Đường thở: Tắc nghẽn thanh quản: U, viêm, phù Quincke, dị vật đường thở, chấn thương thanh quản, co thắt.
Bệnh lý phổi và màng phổi, thành ngực:
+ Viêm phổi
+ Xẹp phổi, u phổi
+ TDMP, Tràn khí màng phổi
ARDS
Chấn thương phổi, màng phổi, thành ngực.
Bệnh lý tim mạnh:
+ OAP huyết động
+ Suy tim nặng
+ Tắc mạch phổi
Bệnh lý thần kinh- cơ:
+ Liệt cơ hô hấp (hoành, liên sườn): HC Guillain- Barré
Nhược cơ
Rắn độc cắn
+ Phù phổi do cơ chế thần kinh
b) Định hướng chẩn đoán nguyên nhân – Hỏi tiền sử bệnh: HPQ, COPD, bệnh lý tim mạch – Đặc điểm lâm sàng:
+ Co kéo cơ hô hấp: tiếng rít, khó thở thanh quản
Rales rít : co thắt phế quản
+ Biên độ thở yếu (mệt cơ, liệt cơ), mạnh (toan chuyển hoá)
+ Kiểu xuất hiện khó thở:
Đột ngột: dị vật, nhồi máu phổi, Tràn khí màng phổi
Nhanh: OAP, HPQ, viêm phổi
Từ từ: u phổi, TDMP, suy tim trái.
Đau ngực: Tràn khí màng phổi, nhồi máu phổi, viêm màng phổi, nhồi máu cơ tim
Sốt (nhiễm trùng): Viêm phổi, viêm phế quản
Chú ý khám kỹ phổi:
+ Rales ẩm
+ Rales rit
+ Hội chứng 3 giảm, đông đặc, tam chứng Galia.
Các xét nghiệm cơ bản:
+ X quang phổi
+ Điện tim
Các xét nghiệm khác tuỳ theo trường hợp cụ thể
+ Siêu âm tim
+ Chụp nhấp nháy phổi
+ Chụp CT Scan phổi
+ Định lượng D- Dimer
Xử trí
Kết hợp dánh giá lâm sàng và xét nghiệm: mức độ nặng, nguyên nhân.
Các biện pháp xử trí
– Khai thông đường thở:
+ Cổ ưỡn (dẫn lưu tư thế)
+ Canuyn Guedel hoặc Mayo chống tụt lưỡi
+ Hút đờm dãi, hút rửa phế quản
+ Tư thế nằm nghiêng an toàn nếu có nguy cơ sặc
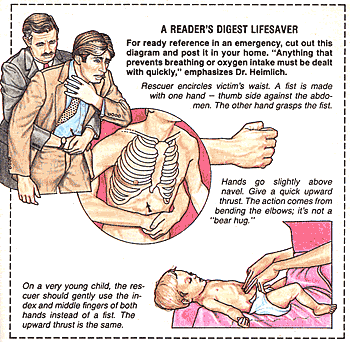
Nghiệm pháp Heimlich nếu có dị vật đường thở
NKQ (hoặc MKQ): biện pháp hữu hiệu
Thở oxy:
Xong mũi : FiO2 tối đa đạt được # 0.4 (6 l/ph)
Mặt nạ: FiO2 tối đa đạt được # 0.6 (8 l/ph)
Mặt nạ có bóng dự trữ: # 0.8 (9 l/ph)
* Lưu ý
Nguy cơ tăng CO2 do thở oxy liều cao ở BN COPD chưa được thần kinhNT ( nên thở < 2 l/ph)
Cần theo dõi SpO2, khí máu, lâm sàng
Thông khí nhân tạo:
+ Bóp bóng, thổi ngạt: chú ý ưỡn cổ nếu chưa có NKQ
+ thần kinhNT bằng máy: Qua mặt nạ
Qua ống NKQ, MKQ
Chú ý theo dõi:
SpO2, khí máu động mạch
Chảy máu
Nguy cơ Tràn khí màng phổi
Nguy cơ nhiễm trùng phổi bệnh viện
Phát hiện và chọc dẫn lưu các Tràn khí màng phổi nguy hiểm
+ Tràn khí màng phổi áp lực, Tràn khí màng phổi hai bên
+ Tràn khí màng phổi ở bệnh nhân nhiễm trùng phổi lan toả hoặc bên đối diện
Các thuốc:
+ Các thuốc giãn phế quản: khí dung, truyền tĩnh mạch
+ Thuốc loãng đờm: chỉ nên cho khi bệnh nhân còn ho được, hoặc sau khi đã đặt ống NKQ
+ Cocticoid: Hen phế quản nặng, phù thanh quản, Đợt cấp COPD.
(Điều trị theo tuỳ theo nguyên nhân:: Kháng sinh, chống đông)