Lồng ruột cấp ở trẻ bú mẹ
Nguyên nhân bệnh sinh
Lồng ruột thường xảy ra ở bé trai nhiều hơn ở bé gái (2/1) trong độ tuổi bú mẹ cao nhất là từ 4 – 8 tháng. Tỷ lệ gặp thấp hơn sau 1 – 2 tuổi và hiếm gặp ở trẻ lớn.
Người ta phân biệt 3 loại lồng ruột:
Theo nguyên nhân
Lồng ruột nguyên phát
Gặp ở trẻ bú mẹ. Có liên quan đến bệnh lý của đường hô hấp trên do loại Adenovirus. Loại virus này gây ra viêm hạch mạc treo ruột chủ yếu là đoạn hồi tràng và viêm hạch sẽ làm gia tăng nhu động ruột tạo điều kiện thuận lợi cho lồng ruột thường xảy ra ở đoạn hồi – manh tràng. Điều này giải thích được lồng ruột thường xảy ra cao điểm tùy theo mùa dịch của virus.
Lồng ruột thứ phát
Xảy ra trong khỏang 10% trường hợp. ở đây người ta tìm thấy một vài thương tổn thực thể gây ra lồng ruột như các loại u lành tính hoặc ác tính của ruột, các dị dạng ruột (ruột đôi, túi thừa Meckel…).
Lồng ruột sau mổ
Đây là một biến chứng sau phẫu thuật bụng ở trẻ em nhất là sau những phẫu thuật của cơ hoành hoặc những phẫu thuật thoát vị cơ hoành.
Theo tiến triển
Lồng ruột được chia thành 3 loại
Lồng ruột cấp tính
Xảy ra chủ yếu ở trẻ bú mẹ. Bệnh có diễn tiến nhanh và đưa đến nhiều biến chứng nguy hiểm như tắc ruột, hoại tử ruột, viêm phúc mạc, nhiễm độc. Đây cũng là một trong những cấp cứu bụng thường gặp ở lứa tuổi bú mẹ.
Lồng ruột bán cấp
Xảy ra ở lứa tuổi trẻ lớn (3-15 tuổi). Diễn tiến chậm, ít khi gây ra các biến chứng tắc ruột và hoại tử ruột.
Lồng ruột mạn
Xảy ra ở người lớn hoặc người già. Tiến triển chậm, có khả năng tự khỏi và tái phát nhiều lần, thường do nguyên nhân các khối u của đại tràng. ít có nguy cơ hoại tử ruột.
Trong phạm vi bài này tập trung chủ yếu vào các loại lồng ruột cấp tính ở trẻ bú mẹ.
Giải phẫu bệnh
Cấu tạo giải phẫu bệnh
Tất cả các khối lồng ruột đều được cấu tạo bởi 3 thành phần chính:
Búi lồng
Còn gọi là đầu lồng bao, gồm đoạn ruột bị lồng vào kết hợp với phần ruột bị lộn ngược, búi lồng thường sờ được dễ dàng trên lâm sàng cũng như trên bàn mổ.
Vị trí và hình thái
Lồng ruột chủ yếu xảy ra ở vùng hồi manh tràng (chiếm 90% các trường hợp) giữa đoạn ruột di động (hồi tràng) và đoạn ruột cố định (manh tràng và đại tràng lên).
Các loại lồng ruột đơn giản thường chỉ có kết hợp 3 lớp vỏ, những trường hợp phức tạp hơn khối lồng có thể đến 5 – 7 lớp áo. Các lớp này biểu hiện trên siêu âm bằng hình ảnh của nhiều vòng đồng tâm.
Thể lồng hồi – manh tràng và van Bauhin hiện diện dưới dạng đầu lồng là loại lồng ruột thường gặp nhất. Ruột thừa và manh tràng bị cuốn vào trong khối lồng.
Thể lồng hồi – đại tràng ít gặp hơn. Thể này nguy cơ hoại tử rất cao vì cổ lồng và van Bauhin trở thành một vòng thắt rất chặt.
Thể hồi – hồi manh tràng do đầu lồng nằm ở hồi tràng phía trên và cũng là một thể lồng có tỷ lệ hoại tử ruột cao.
Các thể lồng đơn thuần giữa ruột non với ruột non hoặc đại tràng với đại tràng thường là thứ phát sau thương tổn của thành ruột tương ứng.
Tiến triển
Lồng ruột không được phát hiện và xử lý sẽ tiến triển nặng dần lên. Do ruột và mạc treo không cố định nên khối lồng tiếp tục tiến sâu vào dọc theo khung đại tràng. Trong các thể cổ điển khối lồng sẽ dừng lại ở phần giữa của đại tràng ngang. Hạn hữu có trường hợp qua đến đại tràng trái hoặc vào trong sigma – trực tràng. Sự thắt nghẹt của mạc treo ở vùng cổ lồng gây ra một sự thiếu máu đoạn ruột tương ứng. Lúc đầu là xuất huyết niêm mạc do ứ trệ tĩnh mạch giải thích hiện tượng đại tiện ra máu. Sau đó sự thiếu máu do tắc nghẽn động mạch sẽ đưa đến hoại tử và thủng ruột, viêm phúc mạc nhiễm độc với tỷ lệ tử vong cao.
Lâm sàng và chẩn đoán
Thể điển hình ở trẻ bú mẹ 6 tháng
Trẻ đang chơi đùa thì đột ngột lên cơn khóc thét nôn và bỏ vú. Sau vài phút cơn đau dịu đi trẻ yên tĩnh trở lại nằm thiếp đi rồi tiếp đến cơn đau thứ hai. Các cơn đau nối tiếp nhau là dấu hiệu gợi ý cho chẩn đoán.
Sau 6 – 8 giờ kể từ cơn đau đầu tiên trẻ xuất hiện đại tiện ra máu tươi.
Khám bụng thấy hố chậu phải rỗng và sờ được búi lồng nằm dọc theo khung đại tràng hình quả chuối di động và đau.
Thăm trực tràng: bóng trực tràng thường rỗng và có máu dính găng.
Chụp bụng không chuẩn bị: ít có giá trị chẩn đoán, thường để so sánh và đối chiếu với phim chụp sau tháo lồng bằng hơi.
Chụp đại tràng cản quang: hình càng cua, đáy chén hoặc hình cắt cụt đại tràng. Người ta thường kết hợp thụt đại tràng để chẩn đoán và điều trị tháo lồng nếu bệnh nhân đến sớm
Siêu âm bụng: cắt ngang khối lồng cho hình ảnh các vòng đồng tâm. Đây là xét nghiệm có giá trị để chẩn đoán nhất là ở những thể lồng ruột không điển hình.
Các thể lâm sàng khác
Tóm lại ở thể điển hình chẩn đoán thường đơn giản chủ yếu dựa vào lâm sàng. Trước đây trong kinh điển hai tác giả Fèvre và Ombrédance đã đưa ra các phương trình chẩn đoán lồng ruột cấp đến sớm và đến muộn.
Nếu đến sớm dùng phương trình Fèvre:
Đau bụng khóc thét + sổ được búi lồng = Lồng ruột
Đau bụng khóc thét + đại tiện ra máu = Lồng ruột
Đau bụng khóc thét + hình ảnh X quang = Lồng ruột
Nếu đến muộn dùng phương trình Ombrédance:
Hội chứng tắc ruột + đại tiện ra máu = Lồng ruột đến muộn
Tuy nhiên không phải bao giờ bệnh nhi cũng có đầy đủ các triệu chứng như trên. Trong một số trường hợp chẩn đoán sẽ rất khó khăn do thiếu các triệu chứng lâm sàng cơ bản. Cần thiết phải có sự trợ giúp của các phương tiện xét nghiệm cận lâm sàng như X quang đặc biệt là siêu âm.
Thể bán cấp ở trẻ lớn (2-3 tuổi)
Biểu hiện bệnh ít rầm rộ hơn, cơn đau lâm râm dễ nhầm lẫn với viêm ruột thừa hoặc viêm hạch mạc treo. Biến chứng tắc ruột và hoại tử ruột ít khi xảy ra do búi lồng thường lỏng lẻo. Siêu âm và chụp đại tràng cản quang thường giúp cho chẩn đoán xác định.
Lồng hồi – hồi tràng
Xuất hiện dưới dạng một tắc ruột cấp tính và rất khó chẩn đoán được nguyên nhân trước mổ. Thường nhầm lẫn với xoắn ruột hoặc túi thừa Meckel. Chẩn đoán chỉ xác định được ngay trên bàn mổ.
Lồng ruột sau mổ
Thường gặp ở đoạn hồi – hồi tràng. Các triệu chứng thường bị lu mờ do bệnh cảnh liệt ruột sinh lý sau mổ. Triệu chứng được gợi ý khoảng ngày thứ 3 hoặc thứ 4. Không có nhu động hoặc đã có rồi mất nhu động trở lại đồng thời xuất hiện nôn. X quang hình ảnh tắc ruột điển hình. Phần lớn đều được mổ với chẩn đoán “tắc ruột sớm” sau mổ.
Điều trị
Có hai phương pháp điều trị chính:
Tháo lồng bằng thủ thuật (không mổ)
Tháo lồng bằng thủ thuật bơm không khí
Chỉ định
+ Tất cả lồng ruột cấp đến sớm trước 24 giờ.
+ Hạn chế đối với những trường hợp đến trong khoảng 24 – 48 giờ chưa có dấu tắc ruột và chưa có dấu hiệu nhiễm độc.
Kỹ thuật
+ Dùng dụng cụ bơm hơi kín có theo dõi áp lực (mmHg). Có thể dùng phương pháp điều chỉnh bằng tay hoặc phương pháp điều chỉnh tự động (bằng máy tháo lồng).
+ áp lực bơm tối đa là 100mmHg. Trên áp lực này tai biến vỡ ruột dễ xảy ra.
+ Trẻ phải được tiền mê tốt hoặc gây mê tĩnh mạch trong suốt quá trình tháo để tránh tai biến áp lực tăng đột ngột do trẻ vùng vẫy và rặn.
+ Sau 3 đợt bơm đến áp lực tối đa nếu không thành công thì nên ngừng thủ thuật mà chuyển sang phẫu thuật.
Đánh giá kết quả: nếu tháo thành công thì:
+ Ngay trên bàn tháo:
áp lực đồng hồ tụt đột ngột.
Bụng bệnh nhi căng tròn đều
Bơm tiếp áp lực không lên hoặc lên rất chậm.
Xả hơi ra bụng bệnh nhi không xẹp lại.
Sờ bụng không còn thấy búi lồng.
Để kiểm tra ngay trên bàn tháo có thể đặt 1 sonde dạ dày và đầu sonde nhúng vào ly nước. Khi tháo được lồng hơi đi ngược lên đến dạ dày và sủi bọt ra ở ly.
+ Sau khi tháo lồng:
Chụp X quang hơi qua đều ở ruột non hình tổ ong.
Siêu âm bụng không còn hình ảnh búi lồng.
Cho uống than hoặc trẻ đại tiện phân đen sau 12 giờ.
Trẻ hết đau, chơi đùa lại, bú không nôn, đại tiện bình thường.
Các biến chứng do tháo lồng bằng không khí
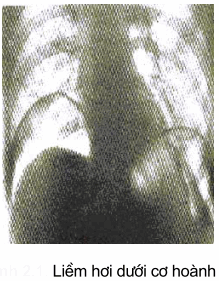
+ Vỡ ruột: Do áp lực vượt cao trên mức an toàn, trẻ xuất hiện tím tái, suy hô hấp, ngừng thở do cơ hoành bị chèn ép.
Xử trí: hô hấp hỗ trợ, tháo hơi nhanh ra khỏi phúc mạc (chọc kim lớn hoặc rạch thủng phúc mạc) chuyển mổ để xử trí thương tổn.
+ Khó thở và trào ngược dạ dày
+ viêm phổi do hít:
Đề phòng: hô hấp hỗ trợ, thở oxy. Đặt sonde dạ dày hút sạch thức ăn trong dạ dày trước khi tiến hành thủ thuật.
Tháo lồng bằng thụt tháo đại tràng (áp lực thuỷ tĩnh)
Phương pháp này rất thông dụng ở các nước phát triển, thường được tiến hành tại phòng X quang. Dung dịch để tháo trước đây là dung dịch baryt, tuy nhiên gần đây do có nhiều tai biến nên được thay bằng các dung dịch hoà tan dạng gastrographin.
Trong phương pháp này thời gian tháo lồng sẽ kéo dài tốn kém bệnh nhân, ăn tia nhiều và tỷ lệ thành công thấp do không kiểm soát được áp lực.
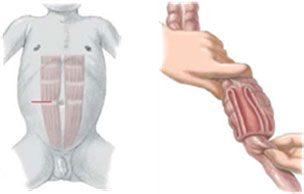
Tháo lồng bằng phẫu thuật
Chỉ định: ở những trẻ lồng ruột đến muộn sau 48 giờ, những trường hợp tắc ruột, có dấu nhiễm độc hoặc những trường hợp tháo lồng bằng hơi thất bại hoặc có biến chứng. Tùy theo thương tổn mà tháo lồng bảo tồn hoặc phải cắt nối ruột.
Phẫu thuật tháo lồng