Thai ngoài tử cung (Grossese Extra Uterine – GEU) là trường hợp trứng được thụ tinh, làm tổ và phát triển ở ngoài buồng tử cung.
1.2. Dịch tễ học
Tần suất: Thai ngoài tử cung chiếm 1 – 2% thai nghén. Đây là nguyên nhân gây tử vong cao nhất trong sản khoa trong 3 tháng đầu thai kỳ (4-10%). Tuy nhiên tỷ lệ tử vong mẹ giảm trong những năm trở lại đây do chẩn đoán sớm và điều trị sớm.
Tỷ lệ thai ngoài tử cung tăng có liên quan với, các bệnh lây truyền qua đường tình dục, đặc biệt Chlamydia trachomatis, viêm nhiễm tiểu khung, tiền sử nạo phá thai, sử dụng một số biện pháp tránh thai như đặt dụng cụ tử cung hay mẹ lớn tuổi…
-
NGUYÊN NHÂN
Gồm tất cả những nguyên nhân ngăn cản hoặc làm chậm cuộc hành trình của trứng qua vòi tử cung để vào buồng tử cung. Thường gặp là do biến dạng và thay đổi nhu động vòi tử cung:
– Viêm vòi tử cung (hay gặp nhất).
– Các khối u trong lòng hoặc bên ngoài đè ép.
– Dị dạng vòi tử cung, hoặc vòi tử cung bị co thắt bất thường.
– Xơ dính do phẫu thuật đã thực hiện trước đó trên vòi tử cung, các phẫu thuật vùng bụng, hoặc hậu quả của lạc nội mạc tử cung.
– Thuốc ngừa thai đơn thuần progestin.
– Các kỹ thuật hỗ trợ sinh sản như kích thích rụng trứng bằng Gonadotropin, thụ tinh trong ống nghiệm…
– Tiền sử vô sinh.
-
PHÂN LOẠI
Thai ngoài tử cung có thể là ở vòi tử cung, buồng trứng hoặc trong ổ bụng, trong ống cổ tử cung. Thai ở buồng trứng và trong ổ bụng rất hiếm gặp.
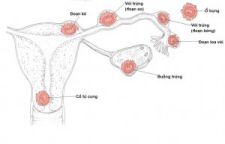
– Vòi tử cung: 95 – 98%
– Buồng trứng: 0,7 – 1%
– Ống cổ tử cung: 0,5 – 1%
– Ổ bụng: hiếm gặp
Nếu chửa ở vòi tử cung, phôi có thể làm tổ ở 4 vị trí khác nhau:
Hình 1. Các vị trí làm tổ của phôi
4. GIẢI PHẪU BỆNH – SINH LÝ BỆNH
4.1. Vòi tử cung và tử cung
– Vòi tử cung không đảm bảo cho thai làm tổ, vì niêm mạc của vòi tử cung ít biến đổi so với niêm mạc tử cung và lớp cơ vòi tử cung rất mỏng do đó thai chỉ phát triển được một thời gian ngắn rồi những biến chứng sẽ xảy ra.
– Tử cung do ảnh hưởng của các hormon thai nghén nên tử cung cũng phản ứng to hơn bình thường, mềm ra, niêm mạc tử cung chuyển thành ngoại sản mạc.
4.2. Sự tiến triển của thai làm tổ ở vòi tử cung
– Vỡ vòi tử cung: do gai rau ăn sâu vào lớp cơ làm thủng vòi tử cung, hoặc do vòi tử cung căng to làm vỡ vòi, đồng thời các nhánh mạch máu cũng bị vỡ gây chảy máu vào ổ bụng. Mức độ chảy máu có thể khác nhau:
+ Chảy ồ ạt, gây tràn ngập máu trong ổ bụng
+ Chảy từ từ ít một, đọng ở vùng thấp và được khu trú lại, tạo ra khối máu tụ.
– Sẩy thai: vì thai làm tổ lạc chỗ nên dễ bị bong ra gây sẩy và chảy máu.
+ Nếu máu chảy được khu trú trong vòi tử cung thì được gọi là ứ máu vòi tử cung, bọc thai còn nhỏ sẽ chết và tiêu đi.
+ Nếu bọc thai bong dần, máu chảy ít một, đọng lại trong túi cùng Douglas hoặc ở cạnh tử cung và được ruột, mạc treo, mạc nối đến khu trú để tạo thành khối máu tụ.
+ Nếu bọc thai sẩy, máu chảy ồ ạt gây tràn ngập máu ổ bụng.
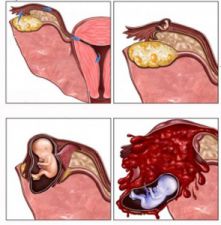
Hình 2. A.Thai ngoài tử cung ở đoạn bóng vòi tử cung
B.Phôi làm tổ ở đoạn bóng vòi tử cung bên phải
C.Phôi thai lớn dần làm căng phồng vòi tử cung
D.Phôi thai lớn làm vở vòi tử cung, sẩy qua loa và xuất huyết ổ bụng
-
LÂM SÀNG
5.1. Thai ngoài tử cung chưa vỡ
– Triệu chứng cơ năng
+ Tắt kinh: hay có khi chỉ chậm kinh vài ngày hoặc có rối loạn kinh nguyệt, có thể có dấu hiệu nghén, vú căng.
+ Đau bụng: vùng hạ vị, một bên, âm ỉ
+ Ra huyết: Huyết ra ít một, rỉ rả, màu nâu đen, có khi lẫn màng, không đông.
– Triệu chứng thực thể
+ Cổ tử cung hơi tím, mềm, đóng kín, có máu đen từ trong lòng tử cung ra.
+ Tử cung lớn hơn bình thường, mềm, nhưng không tương xứng với tuổi thai.
+ Có khối u cạnh tử cung mềm, bờ không rõ, di động, chạm đau hoặc hiếm hơn có thể sờ thấy khối u có dạng hơi dài theo chiều dài của vòi tử cung
– Cận lâm sàng
+ hCG: Định tính hCG chỉ gợi ý có hoạt động của tế bào nuôi giúp xác định có thai, tuy nhiên khi hCG âm tính ta cũng chưa loại trừ được thai ngoài tử cung. Định lượng nồng độ β – hCG thấy nồng độ hCG thấp hơn so với thai nghén bình thường.
+ Siêu âm: Không có túi thai trong buồng tử cung, có khối âm vang hỗn hợp hoặc có hình ảnh túi thai ngoài tử cung. Có thể có hình ảnh tụ dịch ở cùng đồ sau, hoặc trong ổ bụng (tuỳ lượng dịch và máu chảy ra). Nếu siêu âm đường bụng nghi ngờ phải siêu âm đường âm đạo để kiểm tra.
+ Soi ổ bụng: Đây là phương pháp giúp xác định chẩn đoán và xử trí.
5.2. Thai ngoài tử cung vỡ tràn ngập máu ổ bụng
– Choáng: Do tình trạng chảy máu ồ ạt trong ổ bụng. Bệnh nhân có biểu hiện vật vã, chân tay lạnh, mạch nhanh, huyết áp hạ.
– Triệu chứng cơ năng
- + Có chậm kinh, tắt kinh hoặc rối loạn kinh nguyệt.
- + Ra huyết đen, ít một.
+ Thường có những cơn đau vùng hạ vị đột ngột, dữ dội làm bệnh nhân choáng váng hoặc ngất đi.
– Triệu chứng thực thể
+ Khám bụng: Bụng căng, hơi chướng, có phản ứng phúc mạc khắp bụng, đặc biệt là vùng hạ vị, gõ đục ở vùng thấp.
+ Khám âm đạo: Túi cùng sau đầy, ấn vào bệnh nhân đau chói (tiếng kêu Douglas).
+ Di động tử cung rất đau, có cảm giác tử cung bồng bềnh trong nước. Khó xác định tử cung và hai phần phụ vì bệnh nhân đau và phản ứng nên khó khám.
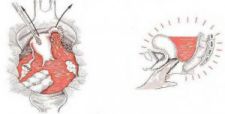
A B
Hình 3. A. Thai ngoài tử cung tràn ngập máu ổ bụng, B. Tiếng kêu Douglas
Chọc dò túi cùng Douglas: Chỉ thực hiện khi không có siêu âm hoặc nghi ngờ chẩn đoán. Hút ra máu đen loãng, không đông dễ dàng.
5.3. Khối huyết tụ thành nang
– Toàn thân
- + Da hơi xanh hoặc hơi vàng do thiếu máu và tan máu.
- + Toàn thân không suy sụp, nhưng mệt mỏi, gầy sút.
– Triệu chứng cơ năng
- + Có chậm kinh hoặc rối loạn kinh nguyệt.
- + Ra huyết đen âm đạo ít một, dai dẳng.
- + Có đau vùng hạ vị, có khi đau trội lên rồi giảm đi.
+ Đau tức ở bụng dưới, kèm những dấu hiệu chèn ép như táo bón, đái khó.
– Triệu chứng thực thể
+ Tử cung hơi to, có khối u cạnh, trước hay sau tử cung. Đặc điểm của khối u là mật độ chắc, bờ không rõ, không di động, ấn rất rất tức, đôi khi khối u dính với tử cung thành một khối khó xác định vị trí và thể tích tử cung.
– Cận lâm sàng
- + hCG có thể âm tính, chứng tỏ thai đã chết.
- + Chọc dò qua túi cùng Douglas vào khối u bằng kim to có thể thấy máu đen, lẫn máu cục.
- + Siêu âm: có khối cạnh TC, âm vang không đồng nhất, ranh giới không rõ ràng.
5.4. Thai trong ổ bụng
– Tiền sử đã có triệu chứng như doạ sẩy trong những tháng đầu thai kỳ.
– Triệu chứng cơ năng
- + Đau bụng, đau tăng khi có cử động thai.
- + Có thể có hiện tượng bán tắc ruột: nôn, buồn nôn, bí trung đại tiện.
+ Ra huyết, lượng ít ( ở 70% trường hợp).
– Thực thể
+ Cảm giác thai ở nông ngay dưới da bụng, không có cơn co tử cung.
+ Khám âm đạo: kích thước tử cung bình thường, tách biệt với khối thai. Ngôi thai bất thường trong 50-60% các trường hợp.
– Cận lâm sàng
+ Siêu âm: thai nằm ngoài tử cung, xen kẽ giữa các quai ruột non, thường bị suy dinh dưỡng, có các kích thước nhỏ hơn tuổi thai, bờ khối thai không đều, mặt rau không phẳng, nước ối thường ít, hình ảnh mạc nối, ruột, tử cung, rau tạo thành một vỏ dày khó phân biệt với cơ tử cung.
+ X quang bụng không chuẩn bị: không có bóng mờ của tử cung bao quanh thai, bóng hơi của ruột nằm chồng lên các phần thai, trên phim chụp nghiêng thấy các phần thai nằm vắt qua cột sống lưng của mẹ.
5.5. Chẩn đoán gián biệt
– Sẩy thai.
– Chửa trứng.
– Viêm phần phụ.
– Vỡ nang De Graaf (khó phân biệt và hiếm).
– Viêm ruột thừa.
– Khối u buồng trứng xoắn.
– Cơn đau của sỏi niệu quản.
– Khối u lạc nội mạc tử cung (chẩn đoán phân biệt với thể huyết tụ thành nang).
– Khối u đường tiêu hoá (chẩn đoán phân biệt với thể chửa trong ổ bụng).
6. XỬ TRÍ THAI NGOÀI TỬ CUNG
Thai ngoài tử cung là một cấp cứu cần được phát hiện sớm và chuyển tuyến để được điều trị sớm ở cơ sở có khả năng phẫu thuật.
6.1. Thai ngoài tử cung chưa có biến chứng chảy máu trong ổ bụng
6.1.1. Điều trị nội khoa
Điều kiện:
– Khối thai ngoài tử cung chưa vỡ
– Lượng dịch trong ổ bụng dưới 100ml
– Đường kính khối thai dưới 4cm.
– Chưa thấy tim thai trên siêu âm.
– Nồng độ ß – hCG không vượt quá 6000 mIU/ml
– Bệnh nhân không có chống chỉ định với Methotrexate
Thuốc sử dụng: Methotrexate (MTX – Acide amino-4 méthyl-10 folique) là một loại hoá chất chống tăng sinh tế bào của nhóm antifolic thường được sử dụng nhất. Những loại thuốc khác đã được nghiên cứu sử dụng nhưng ít hiệu quả hơn rất nhiều.
Liều dùng: MTX 50mg/m2 da cơ thể tiêm bắp và có thể lặp lại liều
6.1.2. Phẫu thuật
– Điều trị tận gốc: Cắt bỏ vòi tử cung đến sát góc tử cung và giữ lại buồng trứng, lau sạch ổ bụng, nếu sản phụ đã đẻ nhiều lần và/ hoặc sản phụ có tiền sử thai ngoài tử cung nhiều lần (và không mong muốn sinh thêm con) thì triệt sản luôn vòi tử cung bên đối diện, đóng bụng, không cần dẫn lưu.
– Điều trị bảo tồn: chỉ đặt ra với những bệnh nhân còn trẻ, chưa có con, tình trạng vòi tử cung bên kia bất thường và tổn thương vòi tử cung cho phép. Xẻ vòi tử cung, hút hoặc lấy bọc thai ra và cầm máu.
– Phẫu thuật nội soi: Ngày nay người ta thường chỉ định và ứng dụng kỹ thuật mổ nội soi trong những trường hợp thai ngoài tử cung thể đơn giản và chưa có biến chứng.
6.2. Thai ngoài tử cung tràn ngập máu ổ bụng
– Phải hồi sức chống choáng và chuyển bệnh đi bằng phương tiện nhanh nhất đến nơi có khả năng phẫu thuật gần nhất.
– Mổ ngay không trì hoãn, mổ càng sớm càng tốt, vừa mổ vừa hồi sức tích cực bằng truyền máu, truyền dịch, nếu có thể nên truyền máu hoàn hồi.
6.3. Thai ngoài tử cung thể huyết tụ thành nang
– Nếu phát hiện được hoặc nghi ngờ cần phải tư vấn và gửi đi bệnh viện sớm vì có thể có hai biến chứng xảy ra: vỡ gây chảy máu lại trong ổ bụng với bệnh cảnh giống như chửa ngoài tử cung vỡ và nhiễm khuẩn.
– Tuyến có cơ sở phẫu thuật: Chẩn đoán xác định và mổ để tránh vỡ thứ phát và nhiễm khuẩn trong ổ máu tụ. Bệnh nhân phải được chuẩn bị tốt trước khi mổ.
6.4. Thai trong ổ bụng (thai phát triển trong ổ bụng)
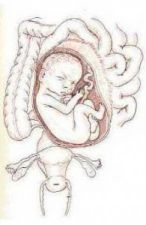
Hình 4. Thai ngoài tử cung ở ổ bụng
– Nếu thai chết, phải mổ lấy thai sớm, tránh biến chứng rối loạn đông máu cho mẹ.
– Nếu thai còn sống :
+ Dưới 28 tuần: mổ ngay để lấy thai ra ngay.
+ Sau 28 tuần: có thể chờ đợi và mổ khi thai khoảng 36-38 tuần, sản phụ phải được nhập viện và theo dõi nghiêm ngặt. Trong lúc mổ nếu rau bám chặt vào các cơ quan trong ổ bụng thì để bánh rau lại không bóc, không nên gắng bóc hết rau ra vì có thể gây chảy máu rất nhiều. Phần rau còn lại có thể sẽ tự huỷ hoặc có thể thúc đẩy quá trình tự huỷ của rau thai bằng Méthotrexate.
7. TIÊN LƯỢNG
– Nếu chẩn đoán sớm và xử trí lúc thai ngoài tử cung chưa vỡ, tiên lượng thường tốt.
– Nếu chẩn đoán muộn, xử trí không kịp thời, tỷ lệ tử vong 1-1,5%.
– Khoảng 30% các trường hợp có thể có thai lại bình thường sau đó.
– Tỷ lệ tái phát thai ngoài tử cung ở các lần có thai sau khoảng 10%.
8. PHÒNG BỆNH
Để giảm tỷ lệ thai ngoài tử cung, tư vấn cho chị em giữ vệ sinh phụ nữ tốt (vệ sinh hàng ngày, vệ sinh kinh nguyệt, vệ sinh khi giao hợp, khi sẩy, đẻ).
Hạn chế các trường hợp phải nạo phá thai, phòng ngừa viêm nhiễm sinh dục, nhất là các bệnh lây truyền qua đường tình dục là yếu tố nguy cơ hàng đầu của thai ngoài tử cung.
Vận động chị em đi khám phụ khoa định kỳ hoặc có triệu chứng bất thường phải đi khám phụ khoa ngay để phát hiện sớm các bệnh viêm nhiễm đường sinh dục và phải điều trị tích cực.
Vận động chị em khi có thai nên đi khám sớm ngay những ngày đầu chậm kinh để có thể kịp thời phát hiện các tai biến sớm của thai nghén, trong đó có thai ngoài tử cung để có thể xử trí kịp thời làm giảm nguy cơ tử vong mẹ và biến chứng.