Cao huyết áp là một triệu chứng có thể có sẵn trước khi mang thai, hoặc xuất hiện lúc mang thai, hay nặng lên do thai nghén. Như vậy, cao huyết áp khi có thai có thể có nguyên nhân độc lập với tình trạng mang thai hoặc nguyên nhân do thai và là dấu hiệu báo động, biểu hiện của một thai kỳ nguy cơ cao, có thể gây tử vong cho mẹ và thai nhi.
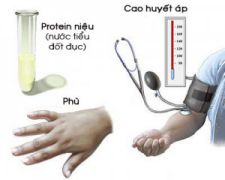
Trong sản khoa, cao huyết áp đi kèm với protein niệu và phù tạo nên một bệnh cảnh đặc biệt mà trước đây người ta đây người ta thường gọi là nhiễm độc thai nghén, nay được gọi là tiền sản giật – sản giật.
Phân loại các rối loạn cao huyết áp do thai:
– Cao huyết áp do thai:
+ Tiền sản giật: Tiền sản giật nhẹ, tiền sản giật nặng
+ Sản giật
– Cao huyết áp mạn tính trước khi có thai, không nặng lên trong khi có thai
– Cao huyết áp mạn tính trước khi có thai nặng lên trong khi có thai
+ Cao huyết áp nặng lên thành tiền sản giật
+ Cao huyết áp nặng lên thành sản giật
– Cao huyết áp thoáng qua: xuất hiện trong khi mang thai hoặc chuyển dạ trong 3-4 giờ rồi trở lại bình thường.
Định nghĩa
Tiền sản giật là bệnh lý do thai nghén hoặc ảnh hưởng của một thai nghén rất gần gây nên với sự xuất hiện cao huyết áp với protein niệu, có hoặc không kèm theo phù. Tiền sản giật – sản giật thường xảy ra sau tuần lễ thứ 20 của thai kỳ và chấm dứt sau 6 tuần sau đẻ. Tuy nhiên, với sự hiện diện của bệnh lá nuôi, tiền sản giật nặng có thể xuất hiện trước thời điểm đó.
Trước đây người ta thường gọi tiền sản giật là nhiễm độc thai nghén hay hội chứng protein niệu, nhưng ngày nay người ta nhận thấy chính huyết áp cao là triệu chứng thường gặp nhất và gây nên các biến chứng trầm trọng cho mẹ và thai.
Tỷ lệ
Tiền sản giật xảy ra khoảng 5-10 % và sản giật chiếm khoảng 0,2- 0,5% trong tổng số thai nghén.
Bệnh nguyên và các yếu tố ảnh hưởng
Bệnh nguyên
Cho đến nay người ta vẫn chưa hiểu rõ nguyên nhân sinh bệnh của tiền sản giật. Một số yếu tố sau đây có thể góp phần trong sự xuất hiện tiền sản giật – sản giật.
– Hiện tượng miễn dịch
– Di truyền.
– Các yếu tố dinh dưỡng.
– Phản ứng, stress.
– Phản xạ do căng tử cung trong đa thai, thai to.
– Thiếu máu cục bộ tử cung – nhau.
– Mất cân bằng giữa Prostacyclin và Thromboxan:
+ Tăng sản xuất thromboxan A2 (chất gây co mạch và dễ hình thành cục máu đông.)
+ Giảm sản xuất prostacyclin (chất gây giãn mạch).
Điều này làm giảm tỷ lệ prostacyclin/thromboxan A2, gây co mạch và dẫn đến tăng huyết áp.
Các yếu tố nguy cơ
– Con so
– Thai phụ lớn tuổi ( trên 35 tuổi).
– Đa thai, đa ối.
– Chửa trứng, biểu hiện tiền sản giật thường xảy ra sớm.
– Thai nghén kèm đái tháo đường, bệnh thận mãn tính, cao huyết áp mãn tính.
– Tiền sử có tiền sản giật – sản giật.
Triệu chứng sản giật
Cao huyết áp
Cao huyết áp là triệu chứng cơ bản để chẩn đoán xác định tiền sản giật. Cao huyết áp được xác định khi tuổi thai từ 20 tuần trở lên với các giá trị sau :
- Huyết áp tối đa ≥ 140mmHg hoặc
- Huyết áp tối thiểu ≥ 90mmHg.
Những trường hợp có huyết áp tối đa tăng hơn 30mmHg hoặc huyết áp tối thiểu tăng hơn 15mmHg so với trị số huyết áp khi chưa có thai cần được quan tâm đặc biệt, vì có thể xuất hiện tiền sản giật – sản giật.
Lưu ý: Phải đo huyết áp 2 lần cách nhau 4 giờ, sau khi nghỉ.
Phù:
Đặc điểm của phù:
+ Phù toàn thân, không giảm khi nghỉ ngơi.
+ Phù trắng, mềm, có dấu ấn lõm.
+Tăng cân nhanh, quá 0,5kg/tuần.
Có thể phù nhiều, phù toàn thân, các chi to lên, ngón tay tròn trĩnh, mặt nặng, mí mắt húp lại, âm hộ sưng to. Bụng căng lên, nổi hằn dây thắt lưng hay sau khi nghe tim thai còn hằn dấu vết của ống nghe. Có khi phù cả phủ tạng, phù phúc mạc nên có nước trong ổ bụng, màng phổi, não. Võng mạc có thể bị phù nên bệnh nhân bị nhức đầu, mờ mắt. Trong một số trường hợp, phù có thể nhẹ, kín đáo, chỉ khi ấn lên mắt cá chân mới phát hiện được hoặc buổi sáng hơi nặng mặt.
Protein niệu
Protein niệu thường là dấu hiệu sau cùng của bộ ba triệu chứng. Mức độ protein niệu có thể thay đổi nhiều trong 24 giờ, do đó xét để nghiệm protein niệu chính xác nước tiểu phải được lấy mẫu trong 24 giờ.
Protein niệu dương tính khi lượng protein lớn hơn 0,3g/l/24 giờ hoặc trên 0,5g/l/ mẫu nước tiểu ngẫu nhiên.
Mức độ protein niệu trong 24 giờ
Vết # 0,1 g/l
+ # 0,3 g/l
++ # 1,0 g/l
+++ # 3 g/l
Các xét nghiệm
Bệnh nhân tiền sản giật cần được làm các xét nghiệm sau
- Công thức máu, hematocrit, hemoglobin, tiểu cầu
- Chức năng thận: Ure, creatinin, axit uric, protein niệu. Ngoài ra tuỳ thuộc vào mức độ tổn thương thận trong nước tiểu có thể có hồng cầu, bạch cầu, trụ niệu
- Chức năng gan: SGOT, SGPT.
– Điện giải đồ và dự trữ kiềm
– Chức năng đông chảy máu toàn bộ.
– CRP, Protid máu.
– Soi đáy mắt
– Đánh giá tình trạng thai qua siêu âm và monitoring.
Chẩn đoán tiền sản giật
Dựa vào ba triệu chứng chính là cao huyết áp, phù và protein niệu.
Tiền sản giật nhẹ
– Huyết áp tâm thu 140 – <160 mmHg
– Huyết áp tâm trương 90 – <110 mmHg
– Protein niệu từ (+) đến (++)
Tiền sản giật nặng: khi có ít nhất một trong những dấu hiệu sau:
- Huyết áp tối đa ≥ 160 mmHg và/hoặc tối thiểu ≥110mmHg,
- Protein niệu ≥ 3g/l.(+++)
- Rối loạn thị giác và tri giác.
- Đau đầu nhưng không đáp ứng với các thuốc giảm đau thông thường.
- Đau vùng thượng vị hoặc phần tư trên của hạ sườn phải.
- Phù phổi hoặc xanh tím.
- Thiểu niệu: lượng nước tiểu <400ml/24 giờ.
- Giảm tiểu cầu: số lượng tiểu cầu <150.000/mm3.
- Tăng men gan.
- Thai chậm phát triển
Chẩn đoán phân biệt
– Cao huyết áp mãn tính: tiền sử đã có cao huyết áp, hoặc cao huyết áp xuất hiện trước tuần thứ 20 của thai kỳ.
– Các bệnh lý về thận: viêm thận cấp, viêm thận mãn, viêm mủ bể thận, hội chứng thận hư.
– Phù do tim, phù do suy dinh dưỡng.
Biến chứng của tiền sản giật
Biến chứng cho mẹ
– Hệ thần kinh trung ương: phù não, xuất huyết não- màng não.
- Mắt: Phù võng mạc, mù mắt,
- Thận: Suy thận cấp.
- Gan: Chảy máu dưới bao gan, vỡ gan.
- Tim, phổi: suy tim cấp, phù phổi cấp (gặp trong tiền sản giật nặng hoặc sản giật).
- Huyết học: Rối loạn đông – chảy máu, giảm tiểu cầu, đông máu rải rác trong lòng mạch.
Biến chứng cho thai
- Thai chậm phát triển trong tử cung (56%).
- Đẻ non (40%), do tiền sản giật nặng hoặc sản giật phải cho đẻ sớm.
– Tử vong chu sinh (10%): Tỷ lệ tử vong chu sinh tăng cao nếu đẻ non hoặc biến chứng rau bong non.
Tiền sản giật nặng, sản giật có thể tiến triển thành hội chứng HELLP (Hemolysis- Elevated Liver enzyme- Low plateletes: tan huyết, tăng các men gan và giảm tiểu cầu). Hội chứng này có thể đe doạ tính mạng cho mẹ và con.
Xử trí
Dự phòng: Vì nguyên nhân chưa rõ nên dự phòng bệnh lý này không có biện pháp đặc hiệu, cần làm tốt những việc sau:
- Đăng ký quản lý thai nghén là khâu cơ bản nhất trong dự phòng tiền sản giật – sản giật. Đảm bảo chế độ ăn đầy đủ chất dinh dưỡng, bổ sung Canxi. Chế độ ăn ít muối (muối ăn) không ngăn ngừa được tiền sản giật
- Thai phụ cần được giữ ấm.
- Phát hiện sớm, điều trị kịp thời những sản phụ có nguy cơ cao để ngăn ngừa xảy ra sản giật.
- Chăm sóc liên tục trong thời kỳ hậu sản.
Điều trị
Nguyên tắc điều trị: Bảo vệ mẹ là chính, có chiếu cố đến con.
– Tiền sản giật nhẹ: Có thể điều trị và theo dõi ở tuyến y tế cơ sở
+ Nghỉ ngơi và nằm nghiêng trái.
+ Có thể cho uống thuốc an thần Seduxen (Diazepam) 5mg.
+ Theo dõi hằng tuần, nếu nặng lên phải nhập viện và điều trị tích cực.
+ Nếu thai đã đủ tháng nên chấm dứt thai kỳ ở tuyến chuyên khoa.
– Tiền sản giật nặng
Phải nhập viện và theo dõi tại tuyến tỉnh và được điều trị tích cực. Theo dõi huyết áp 4 lần/ngày, cân nặng và protein niệu hàng ngày, xét nghiệm đếm tiểu cầu, Hct, đánh giá các chức năng gan, thận, rối loạn đông chảy máu, hội chứng HELLP, siêu âm và theo dõi tim thai liên tục. Chế độ điều trị cụ thể như sau:
+ Điều trị nội khoa
- Nghỉ ngơi và nằm nghiêng trái
- Thuốc an thần: Diazepam tiêm hoặc uống.
- Sử dụng Magnesium Sulfate
Liều tấn công
- Dung dịch Magnesium Sulfate 4 gam, pha loãng trong 20ml dung dịch Glucoza 5% tiêm tĩnh mạch chậm trên 5 phút.
- Ngay sau đó dùng 10g Magnesium sulfate 50% (10ml) tiêm bắp sâu, mỗi bên 5g hoà với 1ml Lidocain 2%.
Liều duy trì
- Truyền tĩnh mạch Magnesium sulfate 15%, liều lưọng 1g trong một giờ hoặc tiêm bắp 4g mỗi 5 giờ.
Trong khi dùng cần bảo đảm:
- Có phản xạ xương bánh chè.
- Tần số thở ít nhất là 16 lần/ phút.
- Lượng nước tiểu tối thiểu trên 30ml/ giờ hoặc 100ml/4 giờ
- Có sẵn thuốc đối kháng là Gluconat calci hoặc Clorua calci.
Khi có ngộ độc, bệnh nhân có thể bị ngừng thở phải thông khí hỗ trợ bằng mặt nạ hoặc đặt nội khí quản cho đến khi hô hấp trở lại, phải cho ngay Calcium Gluconate 1g (10ml dung dịch 10%) hoặc calci chlorua tiêm tĩnh mạch chậm để trung hoà tác dụng của Magnesium Sulfate.
Nồng độ tác dụng và ngộ độc của Magnesium Sulfat :
| Tác dụng và ngộ độc | Nồng độ (mg/dl) |
| Chống co giật | 4,8-8,4 |
| Giảm phản xạ xương bánh chè | 10-12 |
| Ngừng hô hấp | 15-17 |
| Ngừng tim | 30- 35 |
* Lưu ý:- Không được dùng quá 24g/24giờ
– Theo dõi nồng độ ion Magnesium mỗi 4-6giờ /lần, để điều chỉnh liều dùng.
- Thuốc hạ huyết áp: sử dụng thuốc hạ huyết áp khi có huyết áp cao (160/110mmHg):
- Hydralazin hoặc Dihydralazin là thuốc được lựa chọn đầu tiên.
Thuốc có tác dụng làm giãn các tiểu động mạch, tăng lưu lượng máu đến tim và thận ngoài ra thuốc còn làm tăng lượng máu đến bánh nhau.
Thời gian bán huỷ của thuốc: 1 giờ, thuốc được thải trừ qua gan.
Liều dùng: Dihydralazin 5 – 10 mg tiêm tĩnh mạch chậm, có thể lập lại liều 5mg, sau 10-20 phút nếu cần. Tổng liều là 100mg/24giờ, có thể chuyền tĩnh mạch chậm 10mg trong 100ml Dextrose 5%.
Một số thuốc hạ huyết áp có thể dùng thay thế như:
- Labetalol: thuốc hạ huyết áp chẹn α và b, liều 10-20mg tiêm tĩnh mạch chậm.
- Nifedipin (thuốc ức chế kênh calci): Biệt dược là Adalat 10mg, ngậm dưới lưỡi hoặc giọt 3 giọt dưới lưỡi. Thuốc có tác dụng tốt trong trường hợp cao huyết áp đột ngột.
- Thuốc lợi tiểu: chỉ sử dụng khi có đe doạ phù phổi cấp và thiểu niệu.
+ Điều trị sản khoa và ngoại khoa:
Nếu tiền sản giật nặng không đáp ứng với với điều trị hoặc xảy ra sản giật thì chấm dứt thai kỳ với mọi tuổi thai. Trước khi chủ động chấm dứt thai kỳ, cần ổn định tình trạng bệnh nhân trong vòng 24- 48 giờ giống như trong sản giật.
Nên sinh thủ thuật nếu đủ điều kiện, hoặc mổ lấy thai khi có chỉ định sản khoa hoặc cần nhanh chóng chấm dứt thai kỳ.



Hoi: trong tiền sản giật nặng,trieu chung đau hạ sườn phải có ý nghĩa gi ak??