Sinh lý bệnh
Sinh lý bệnh của chấn thương ngực kín: Cơ chế gây thương tổn
Do chấn thương trực tiếp:Cơ chế này thường gặp.
Người ta phân ra 2 trường hợp:
Chấn thương khi lồng ngực cố định
Chấn thương khi lồng ngực di động
Trong trường hợp thứ nhất, tác nhân gây chấn thương đập trực tiếp vào lồng ngực. Mức độ trầm trọng của chấn thương phụ thuộc vào khối lượng, tốc độ và hình dạng tác nhân gây chấn thương. Chấn thương ngực khi lồng ngực di động và đập trực tiếp vào vật cản. Mức độ trầm trọng của chấn thương phụ thuộc vào mức độ thay đổi vận tốc, vị trí và hướng tác động. Sự thay đổi vị trí các cơ quan trong lồng ngực gây nên các thương tổn nhổ bật tại vị trí cố định các cơ quan.
Chấn thương do chèn ép
Cơ chế này gây nên các thương tổn tại thành ngực và đụng giập cơ tim, phổi.
Các thương tổn thường gặp trong chấn thương trực tiếp và chèn ép
Bao gồm các thương tổn tại thành ngực và các cơ quan trong lồng ngực. Thành ngực được cấu tạo bởi khung xương sườn và cơ hoành. Gãy xương sườn thường gặp từ xương sườn thứ 3 đến xương sườn thứ 10. Các chấn thương gây gãy xương sườn 1-2 thường rất nặng và cần phải nghiên cứu các thương tổn động mạch chủ và các thân động mạch trên quai động mạch chủ. Gãy các xương sườn cuối cần phải tìm kiếm những thương tổn trong ổ bụng phối hợp. Vỡ cơ hoành là do tăng áp lực trong ổ bụng. 80% là vỡ cơ hoành bên trái.
Trong số các yếu tố trong lồng ngực, trước hết người ta chú ý đến các yếu tố mạch máu (tim, động mạch chủ, các thân động mạch trên quai động mạch chủ). Đụng giập cơ tim là thương tổn chính của tim, thường do chèn ép hoặc đè ép tim vào xương ức. Cơ chế giảm tốc đột ngột gây thương tổn vỡ eo động mạch chủ giữa phần di động (quai động mạch chủ) và phần cố định (động mạch chủ xuống). Phế quản có thể bị thương tổn do cơ chế giảm tốc hoặc chèn ép. Nhu mô phổi có thể bị đụng giập gây tụ máu và khí tại vùng thương tổn.
Sinh lý bệnh của suy hô hấp
Rối loạn cơ chế thông khí
Tham gia vào cơ chế này bao gồm hệ thần kinh trung ương, thành ngực và nhu mô phổi. Những rối loạn chức năng của một trong những yếu tố này có thể gây nên tình trạng suy hô hấp.
Suy hô hấp do nguyên nhân thần kinh: do chấn thương sọ não, nhưng cũng có thể do chấn thương tuỷ sống cổ.
Suy hô hấp do nguyên nhân thành ngực: mãng sườn di động. Đây là nguyên nhân chính gây suy hô hấp trong chấn thương ngực. Biên độ di động phụ thuộc vào kích thước, vị trí và diện tích của mảng sườn. Giảm Oxy máu là do giảm thông khí phế nang, do giảm sự chuyển động của thành ngực (quan điểm hô hấp đảo ngược là không đúng: thật vậy, thành ngực và mảng sườn di động di chuyển cùng một chiều nhưng biên độ di động khác nhau gây nên chuyển động của thành ngực bị giảm).
Mảng sườn di động trước và bên thường không vững chắc, trái lại mảng sườn di động sau được che phủ bởi xương bả vai và khối cơ lưng nên ít di động.
Nguyên nhân khác nữa là vỡ cơ hoành. Thật vậy, do sự khác nhau áp lực giữa ổ bụng (áp lực dương) và lồng ngực (áp lực âm) làm cho các tạng trong ổ bụng bị hút lên trong lồng ngực gây nên bệnh cảnh như tràn dịch màng phổi làm giảm thể tích của phổi.
Suy hô hấp do tắc nghẽn phế quản: tắc nghẽn phế quản được gợi ý bởi sự tắc nghẽn đường khí đạo trên khi có chấn thương vùng mặt phối hợp hoặc do vỡ phế quản. Sự tăng tiết phế quản cũng có thể gây tắc nghẽn. Điều này dễ gặp sau stress hoặc do giảm thông khí thứ phát sau chấn thương thành ngực.
Sự suy yếu quá trình trao đổi khí phế nang – mao mạch
Nguyên nhân đầu tiên gây thương tổn màng phế nang – mao mạch là do đụng giập phổi. Trong hoàn cảnh như vậy, giảm oxy máu được giải thích bởi 3 hiện tượng: ảnh hưởng của Shunt do hiện diện một vùng tưới máu không được thông khí, shunt thực sự do tổn thương mạch máu và thương tổn nhu mô phổi.
Sinh lý bệnh của suy tuần hoàn
Có hai tình trạng sốc có thể gặp trong chấn thương ngực kín. Sốc tim thường gặp hơn. Nên hiểu rằng, đụng giập cơ tim là nguyên nhân đầu tiên. Nhưng cũng có thể đó là nguyên nhân thứ phát do thương tổn van tim hoặc do chèn ép tim. Sốc giảm thể tích do chảy máu ra ngoài hoặc không. Trong số những nguyên nhân gây chảy máu trong lồng ngực có thể có nguyên nhân vỡ động mạch chủ (90% vỡ eo động mạch chủ) hoặc vỡ các động mạch trên quai động mạch chủ.
Chẩn đoán
Đánh giá mức độ trầm trọng của chấn thương phụ thuộc vào mức độ thương tổn và cơ địa bệnh nhân.
Chấn thương thành ngực
Chẩn đoán gãy xương sườn chủ yếu dựa vào lâm sàng. Đau ngực tăng lên khi chuyển động hô hấp, thăm khám lâm sàng xác định điểm đau chói khi sờ vào ổ gãy. X quang giúp chẩn đoán chính xác hơn. Ngoài ra X quang ngực còn giúp phát hiện các biến chứng do gãy xương sườn gây ra như tràn máu, tràng khí màng phổi. Khi có gãy hai xương sườn cuối cần phải tìm các thương tổn ổ bụng phối hợp và làm siêu âm bụng kiểm tra.
Gãy xương ức được gợi ý đau khi sờ nắn và có “hình ảnh bậc cấp” do sự di lệch hai xương gãy. Chẩn đoán xác định nhờ chụp X quang xương ức nghiêng. Khi trên lâm sàng chẩn đoán gãy xương ức cần phải tìm ngay các dấu hiệu đụng giập cơ tim.
Nghi ngờ vỡ cơ hoành khi thương tổn đụng giập ổ bụng và cơn đau ngực. Nghe phổi có âm ruột. X quang ngực thấy mất liên tục của cơ hoành và mức hơi nước trong lồng ngực hoặc chụp dạ dày tá tràng
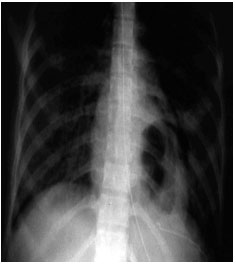
Hình ảnh x quang vỡ cơ hoành trái
Tràn dịch hoặc khí màng phổi, có thể hổn hợp
Hội chứng tràn khí màng phổi gồm bệnh nhân van đau ngực, khó thở, gõ vang, rì rào phế nang (RRPN) giảm. X quang ngực thấy hình ảnh quá sáng ở phổi bị thương tổn. Tràn khí màng phổi dưới áp lực là một cấp cứu ngoại khoa. Cần phải tìm và phát hiện sớm khi có tình trạng khó thở phối hợp với truỵ mạch. X quang ngực thấy hình ảnh tràn khí màng phổi và trung thất bị đẩy qua phía đối diện.
Tràn máu màng phổi: lâm sàng gõ đục, RRFN giảm, X quang thấy mờ đồng nhất ở phổi thương tổn. Echo xác định được tràn máu màng phổi.
Đôi khi có trường hợp tràn khí – tràn dịch phối hợp.
Đụng giập phổi
Dấu hiệu lâm sàng của đụng giập phổi ít đặc hiệu. Lâm sàng thấy có nhịp thở nhanh và RRFN giảm. X quang có các hình ảnh tròn cản quang mờ không đều giới hạn với hình mờ hoặc đốm cản quang đồng nhất. Những hình ảnh X quang này thường xuất hiện chậm: nó thì có thể thấy ngay trên hình ảnh của Scanner.
Chấn thương khí phế quản
Vỡ hoàn toàn thành của khí phế quản, thương tổn có thể gặp từ thanh quản đến phế quản thuỳ. Lâm sàng và X quang cho phép hướng chẩn đoán và được chẩn đoán xác định nhờ nội soi khí phế quản. Bệnh cảnh lâm sàng rất đa dạng có thể biểu hiện lâm sàng rất rầm rộ như suy hô hấp, tràn khí trung thất vùng cổ, ho ra máu, và tràn khí-máu màng phổi. Có thể biểu hiện lâm sàng kín đáo hơn và chẩn đoán được nghĩ đến khi khí ra qua hệ thống dẫn lưu liên tục, phổi không nở hoặc xẹp phổi.
Vỡ khí quản có thể được phát hiện bởi khó thở cấp. Khi đặt nội khí quản, X quang ngực gợi ý khi có tràn khí màng phổi và tràn khí trung thất phối hợp và tràn khí dưới da. Tràn khí trung thất, trên X quang thấy có các dãy sáng cạnh trung thất. Nội soi khí phế quản là phương tiện giúp chẩn đoán xác định hình thái và tính chất của thương tổn. Thương tổn có thể từ đơn giản đến phức tạp như nứt hoặc đứt cả chu vi khí quản. Nội soi khí phế quản chỉ được thực hiện khi bệnh nhân đã đặt dẫu lưu phổi.
Vỡ động mạch chủ do chấn thương
Thương tổn này được gợi ý trong chấn thương ngực do cơ chế giảm tốc. Không có biểu hiện lâm sàng đặc hiệu. Một phần hai trường hợp có tình trạng huyết động không ổn định. Mạch ngoại biên không cân xứng trong 1/10 trường hợp.
X quang ngực có dấu hiệu bất thường trong 85% trường hợp, chẩn đoán được gợi ý có các dấu hiệu gián tiếp. Chụp X quang ngực, nếu có thể được; chụp bệnh nhân ở tư thế ngồi. Người ta thấy sự thay đổi vị trí các cơ quan trong lồng ngực: khí quản bị đẩy về phía bên phải, phế quản gốc bên trái bị đẩy xuống dưới, bệnh nhân được đặt sonde dạ dày thấy sonde dạ dày bị đẩy sang bên trái so với quai động mạch chủ, trung thất dãn rộng, đường viền quai động mạch chủ không rõ. Khi có các hình ảnh nghi ngờ cần phải làm thêm các xét nghiệm bổ sung cần thiết khác như chụp động mạch chủ, Scanner xoắn ốc có bơm thuốc cản quang là một xét nghiệm đặc hiệu và nhạy cảm cao, siêu âm qua thực quản cũng là một xét nghiệm hữu ích.
Chấn thương đụng giập tim
Biểu hiện lâm sàng rất đa dạng, bệnh cảnh thường gặp là tràn dịch màng tim có chèn ép cấp, phối hợp với tình trạng choáng, suy tim phải với tĩnh mạch cổ nổi rõ, mạch nghịch đảo, tiếng tim mờ xa xăm. Chẩn đoán đụng giập tim thường khó khăn. Biểu hiện lâm sàng có thể bình thường hoặc một tình trạng suy tim nặng. ECG có biểu hiện rối loạn nhịp hoặc rối loạn dẫn truyền. Các enzym của tim ít có giá trị chẩn đoán. Chẩn đoán dựa vào siêu âm tim đặc biệt siêu âm qua thực quản. Siêu âm tim giúp nhìn thấy các rối loạn vận động của thất, đánh giá các thương tổn van tim.
Thái độ xử trí cấp cứu
Đánh giá độ trầm trọng của chấn thương ngực kín
Tìm các dấu hiệu suy hô hấp như tần số thở nhanh trên 35 lần/phút xanh tím, đôi khi dấu hiệu xanh tím làm che khuất triệu chứng biểu hiện thiếu máu nặng, các dấu hiệu khó thở: co kéo hõm ức, khoảng liên sườn, hô hấp đảo nghịch.
Tìm các dấu hiệu suy tuần hoàn như huyết áp hạ kết hợp với nhịp nhanh. Thăm khám tĩnh mạch cổ cực kỳ quan trọng bởi vì giúp hướng chẩn đoán hoặc do sốc giảm thể tích hoặc do chèn ép tim cấp. Trong trường hợp tĩnh mạch cổ nổi phối hợp với tình trạng choáng là dấu hiệu của chèn ép tim cấp.
Cơ chế chấn thương, các thương tổn phối hợp, cơ địa và tiền sử bệnh nhân là những tiêu chuẩn góp phần đánh giá tình trạng nặng của bệnh nhân.
Nguyên tắc điều trị
Mục đích điều trị
Đảm bảo quá trình trao đổi oxy máu và tình trạng huyết động ổn định.
Để quá trình trao đổi oxy được đảm bảo cần giải phóng đường hô hấp trên và oxy liệu pháp. Thông khí hỗ trợ chỉ được bắt đầu khi đảm bảo không có chèn ép phổi hoặc sau khi đặt dẫn lưu ngực. Chỉ định hô hấp hỗ trợ khi Glasgow < 8 điểm, tình trạng huyết động và hô hấp (tần số > 35 lần/phút, SaO2< 90% khi thở O2)
Đặt dẫn lưu màng phổi khi có tràn máu màng phổi, chọc hút khí hoặc đặt dẫn lưu khí màng phổi khi có tràn khí màng phổi.
+Để đảm bảo tình trạng huyết động ổn định cần băng ép cầm máu đối với các vết thương ngoại biên, đặt 2 đường truyền tĩnh mạch lớn.
+Đối với trường hợp tràn máu màng phổi số lượng lớn, có thể đặt ra vấn đề truyền máu hoàn hồi lượng máu dẫn lưu. Cần đảm bảo vô trùng và bộ phận lọc máu đúng quy cách.
Chống chỉ định truyền máu hoàn hồi khi có vết thương thấu bụng hoặc có thủng tạng rỗng. Khi có ho ra máu nhiều cần đặt ra vấn đề đặt nội khí quản chọn lọc.
Theo dõi
Cần làm: CTM, nhóm máu, Rhésus, khí máu, các men tim, ECG, siêu âm tim và bụng, CT Scanner để có chỉ định phẫu thuật kịp thời.
Trong giờ đầu tiên: tái khám lâm sàng. Siêu âm bụng, ngực, tim. Chỉ định mở ngực khi số lượng máu trong khoang màng phổi đáng giá trên 1200ml hoặc ống dẫn lưu ngực số lượng máu ra > 200ml/1 giờ.
Trong 24 giờ đầu: chụp X quang ngực kiểm tra phát hiện các thương tổn phối hợp nhất là cột sống cổ. Nếu có các dấu hiệu thần kinh khu trú, rối loạn tri giác cần chụp ST Scanner sọ não.
Tuỳ thuộc vào các dấu hiệu và bệnh cảnh lâm sàng để đề nghị các xét nghiệm bổ sung khác như: chụp CT Scanner ngực có chụp mạch phối hợp, chụp CT Scanner bụng
Nguyên tắc điều trị
Thương tổn thành ngực
Gãy xương sườn
Đối với gãy xương sườn đơn thuần không đặt ra vấn đề điều trị đặc hiệu. Đối với gãy nhiều xương sườn có mảng sườn di động cần phải điều trị đặc hiệu cố định mảng sườn. Mục đích để cải thiện tình trạng hô hấp và giảm đau.
Có nhiều phương tiện để giảm đau trong chấn thương ngực bao gồm giảm đau tại chỗ, giảm đau vùng và giảm đau toàn thân. Gây tê ngoài màng cứng là phương pháp cực kỳ hiệu quả, làm giảm đau cả hai bên lồng ngực, nhưng cần chú ý trong trường hợp có chấn thương bụng phối hợp vì có thể khó phát hiện các thương tổn phối hợp. Gây tê khoảng liên sườn cũng tỏ ra hiệu quả, nhưng có nguy cơ quá liều lượng thuốc tê cho phép vì cần phải gây tê nhiều khoảng liên sườn, và biến chứng tràn khí màng phổi. Giảm đau toàn thân cần thận trọng khi có thương tổn phối hợp khác, cần thận trọng đối với bệnh nhân nhỏ và có bệnh lý suy hô hấp mãn tính trước đó.
Các phương tiện để điều trị mảng sườn di động như: thở máy hỗ trợ. Phương pháp này có hiệu quả trong những trường hợp có mảng sườn di động ở phía trước, hoặc treo mảng sườn di động trên khung chỉnh hình. Hoặc các phương tiện kết hợp xương bằng đinh, bằng agrafage được chỉ định khi có can thiệp ngoại khoa lồng ngực hoặc trong trường hợp biến dạng lồng ngực trầm trọng.
Đối với vỡ cơ hoành là một chỉ định điều trị ngoại khoa, vấn đề là chọn lựa đường mổ. Điều trị bằng phương pháp phẫu thuật kinh điển là mở bụng khâu cơ hoành hoặc bằng phẫu thuật nội soi khi kích thước chỗ vỡ nhỏ.
Tràn dịch và khí màng phổi
Dẫn lưu ngực là thao tác cơ bản trong chấn thương ngực. Tất cả các dẫn lưu ngực phải được thực hiện trong điều kiện đảm bảo vô khuẩn. Cần chụp X quang ngực trước và sau khi thực hiện dẫn lưu màng phổi. Vị trí dẫn lưu ngực là khoảng liên sườn II trên đường trung đòn hoặc khoảng gian sườn IV trên đường nách trước. Tiến hành gây tê tại chỗ, từng lớp, rạch da khoảng 2cm phẫu tích từng lớp từ da đến màng phổi. Đưa ống dẫn lưu qua trocat vào khoang màng phổi. Nối ống dẫn lưu với hệ thống dẫn lưu kín, hút liên tục với áp lực âm.
Biến chứng chính của dẫn lưu ngực là thương tổn nhu mô phổi hoặc các tạng trong ổ bụng.
Đối với tràn khí màng phổi vị trí của ống dẫn lưu nằm ở cao và phía trước khoang màng phổi. Theo dõi dẫn lưu, nếu thấy khí ra nhiều, hút không có hiệu quả cần chỉ định nội soi ngực để chẩn đoán và điều trị.
Đối với tràn máu phổi ống dẫn lưu đặt phía sau và thấp. Nếu số lượng máu qua ống dẫn lưu dưới 100ml/h cần theo dõi sát bệnh nhân. Nếu số lượng máu trong khoang màng phổi được đánh giá lúc ban đầu khoảng 1000ml hoặc số lượng máu chảy qua ống dẫn lưu từ 100-200ml cần chỉ định nội soi ngực để lấy máu cục và đánh giá thương tổn. Nếu số lượng máu ban đầu đánh giá trên 1200ml hoặc máu chảy qua ống dẫn lưu trên 200ml/giờ chỉ định mở ngực cấp cứu.
Điều trị đụng giập phổi
Đầu tiên là oxy liệu pháp qua masque. Nếu không có hiệu quả thì cần hô hấp hỗ trợ dưới áp lực dương liên tục.
Điều trị vỡ phế quản
Chẩn đoán nhờ nội soi khí phế quản. Điều trị cấp cứu bao gồm dẫn lưu màng phổi, đặt nội khí quản vượt quá đoạn thương tổn. Các phương pháp điều trị bao gồm: khâu khí quản đối với rách bên, khâu tận tận đối với đứt toàn bộ hoặc cắt bỏ thuỳ hoặc phân thuỳ phổi dưới thương tổn. Điều trị ngoại khoa chậm nhất là ngày thứ 3-4 sau chấn thương. Vì sau thời gian này nguy cơ nhiễm trùng cao.


