ĐẺ NON
- ĐẠI CƯƠNG
1.1. Định nghĩa
Theo tổ chức Y tế thế giới, đẻ non là một cuộc chuyển dạ xảy từ tuần 22 đến trước tuần thứ 37 của thai kỳ tính từ ngày đầu tiên của kỳ kinh cuối cùng.
1.2. Tỷ lệ
– Đẻ non có tỷ lệ từ 5% đến 15 % trong tổng số các cuộc đẻ.
– Chủng tộc: da trắng 8,5%, da đen: 18,3%. (Theo Tổ chức Y Tế Thế Giới, 1997)
– Tỷ lệ đẻ non ở Pháp vào 1972 là 8, 2% và 1981 còn 5, 6%.
– Tại Bệnh viện Trung ương Huế, tỷ lệ đẻ non là 7,8 % (1995)
1.3. Tầm quan trọng đối với cộng đồng
Đẻ non nguy hiểm cho trẻ sơ sinh, tỷ lệ tử vong chu sản càng cao khi tuổi thai càng non. Đặc biệt, trẻ đẻ non có nguy cơ cao về di chứng thần kinh. Trước 32 tuần tỷ lệ di chứng là 1/3. Từ 32- 35 tuần tỷ lệ di chứng thần kinh là 1/5. Từ 35 đến 37 tuần tỷ lệ di chứng là 1/10.
Chăm sóc một trường hợp đẻ non rất tốn kém. Ngoài ra khi lớn lên trẻ còn có những di chứng về tâm thần kinh, là gánh nặng cho gia đình cũng như xã hội.
Mẹ bị đẻ non thì cũng dễ biến chứng sót rau, nhiễm khuẩn hậu sản.
Do đó đẻ non là một trong những vấn đề quan trọng đặt ra cho các thầy thuốc và xã hội.
-
NGUYÊN NHÂN
Có khoảng 50% đẻ non không xác định rõ lý do.
Sau đây là một số nguyên nhân và yếu tố thuận lợi:
2.1. Yếu tố xã hội
– Đời sống kinh tế xã hội thấp, không được chăm sóc trước sinh đầy đủ.
– Cân nặng của mẹ thấp và/hoặc tăng cân kém.
– Lao động vất vả trong lúc mang thai.
– Tuổi mẹ dưới 20 hoặc con so lớn tuổi trên 35 tuổi.
– Mẹ nghiện thuốc lá, rượu hay các chất cocain.
2.2. Do mẹ
2.2.1. Nguyên nhân do bệnh lý toàn thân
- Các bệnh lý nhiễm trùng: nhiễm trùng đường tiết niệu, nhiễm trùng nặng do vi khuẩn, virus.
– Các chấn thương trong thai nghén: Chấn thương trực tiếp vào vùng bụng hoặc gián tiếp do phẫu thuật vùng bụng.
- Nghề nghiệp: các nghề tiếp xúc với hoá chất độc, lao động nặng, căng thẳng.
- Bệnh toàn thân của mẹ: bệnh tim, bệnh gan, bệnh thân, thiếu máu.
- Rối loạn cao huyết do thai: Tiền sản giật – sản giật ( 9% )
- Miễn dịch: Hội chứng kháng thể kháng Phospholipid.
2.2.2. Nguyên nhân tại chỗ
– Tử cung dị dạng bẩm sinh: chiếm 5% trong đẻ non. Nếu có nguyên nhân này thì nguy cơ đẻ non là 40%. Các dị dạng thường gặp: tử cung hai sừng, một sừng, tử cung kém phát triển, vách ngăn tử cung.
– Bất thường mắc phải ở tử cung: Dính buồng tử cung, u xơ tử cung, tử cung có sẹo.
– Hở eo tử cung: 100% đẻ non nếu không được điều trị.
– Các can thiệp phẫu thuật tại cổ tử cung như khoét chóp.
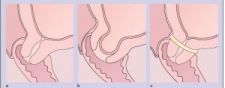
Hình 1. A. Cổ tử cung bình thường, B. Hở eo tử cung, C. Khâu vòng cổ tử cung
2.2.3. Viêm nhiễm âm đạo – cổ tử cung
2.2.4. Tiền sử sinh non
– Nguy cơ tái phát 25 – 50 %. Nguy cơ này tăng cao nếu có nhiều lần sinh non trước đó.
2.3. Do thai và phần phụ của thai
– Ối vỡ non, ối vỡ sớm: 10% đủ tháng và 30% đẻ non, có nguy cơ nhiễm trùng cho thai.
– Nhiễm trùng ối.
– Đa thai: 10- 20% đẻ non.
– Đa ối: do tử cung quá căng gây chuyển dạ sớm.
– Rau tiền đạo: 10% trong các trường hợp đẻ non vì gây chảy máu trước đẻ hoặc ối vỡ.
– Rau bong non.
Tóm lại muốn tìm hiểu nguyên nhân về đẻ non, ta phải xem xét lại toàn bộ bệnh lý sản phụ khoa, có những nguyên nhân về phía mẹ, về phía thai, và phần phụ của thai, có những nguyên nhân phối hợp.
-
TRIỆU CHỨNG VÀ CHẨN ĐOÁN DOẠ ĐẺ NON VÀ ĐẺ NON
3.1. Doạ đẻ non
3.1.1. Triệu chứng cơ năng
– Đau bụng: Sản phụ cảm giác đau bụng từng cơn hoặc trì nặng bụng dưới.
– Ra dịch âm đạo: có thể là dịch nhầy âm đạo, ra máu hoặc nước ối.
3.1.2. Triệu chứng thực thể
– Cơn go tử cung: thưa nhẹ, có 1 – 2 cơn go tử cung trong 10 phút và thời gian quan sát trên 30 phút.
– Cổ tử cung có thể còn dài, đóng kín nhưng cũng có thể xoá và mở đến < 4cm.
– Ối vỡ non: dẫn đến chuyển dạ trong một thời gian ngắn. Nó là bước ngoặt trong đẻ non bởi vì nó làm cho buồng ối bị hở, tăng thêm nguy cơ nhiễm khuẩn.
3.1.3. Cận lâm sàng
– Siêu âm: khảo sát độ dài cổ tử cung, nếu dưới 2,5cm thì nguy cơ đẻ non cao. 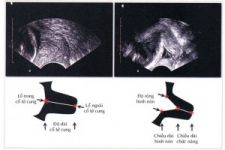
Hình2. Ðo cổ tử cung qua siêu âm với mẫu biểu đồ để đo độ dài,
chiều dài hình nón và độ rộng cổ tử cung trong chẩn đoán dọa sinh non
– Đánh giá thai và theo dõi cơn go bằng Monitoring, có 1-2 cơn co đều đặn trong 10 phút.
– Chỉ số doạ đẻ non dưới 6
– Ngoài ra cần làm các xét nghiệm để tìm nguyên nhân:
+ Tế bào vi trùng nước tiểu.
+ Xét nghiệm vi khuẩn ở cổ tử cung.
+ Nếu sốt phải kéo máu tìm ký sinh trùng sốt rét, CRP, cấy máu tuỳ trường hợp. Cân nhắc việc chọc dò ối để loại bỏ khả năng nhiễm trùng màng ối.
2 cơn co trong 10 phút ở thai 32 tuần
3.2. Đẻ non
3.2.1. Triệu chứng cơ năng
– Đau bụng: Sản phụ đau bụng từng cơn, các cơn đau tăng dần.
– Ra dịch âm đạo: có thể là dịch nhầy âm đạo, ra máu hoặc nước ối.
3.2.2. Triệu chứng thực thể
– Cơn go tử cung: có 2 – 3 cơn go tử cung trong 10 phút, tăng dần.
– Cổ tử cung xoá trên 80%, hoặc mở trên 2 cm, đầu ối bắt đầu thành lập hoặc ối vỡ sớm.
– Theo dõi cơn go bằng Monitoring, nếu có 2 – 3 cơn go đều đặn trong 10 phút.
– Chỉ số doạ đẻ non lớn hơn 6
-
CÁC YẾU TỐ TIÊN LƯỢNG:
Dựa vào 4 yếu tố: cơn go, thay đổi ở cổ tử cung, ối vỡ, ra máu âm đạo và người ta đã xây dựng nên một chỉ số doạ đẻ non
Bảng 1. Chỉ số doạ đẻ non
| ĐiểmYếu tố | 1 | 2 | 3 | 4 |
| Go tử cung | Không đều | Đều | ||
| Ối vỡ | Có thể | Rõ ràng | ||
| Ra máu | Vừa | > 100ml | ||
| Mở cổ tử cung | 1cm | 2cm | 3cm | ³ 4cm |
Bảng2 : Khả năng đình chỉ chuyển dạ thành công ( theo chỉ số doạ đẻ non )
Chỉ số |
1 | 2 | 3 | 4 | 5 | 6 | ³7 |
| Chuyển dạ ngừng lại (%) | 100 | 90 | 84 | 38 | 11 | 7 | 0 |
-
ĐIỀU TRỊ
5.1. Doạ đẻ non
5.1.1. Tuyến xã
– Không nên điều trị doạ đẻ non, chuyển tuyến trên càng sớm càng tốt.
5.1.2. Tuyến huyện và tuyến bệnh viện chuyên khoa: Sử dụng các thuốc ức chế chuyển dạ. – Các nghiên cứu so sánh hiệu quả của các thuốc cho thấy không có thuốc nào có ưu thế vượt trội. Tất cả những thuốc này chỉ có thể kéo dài thời gian mang thai trong một khoảng thời gian hạn chế từ 2 -7 ngày, đây là khoảng thời gian để sử dụng steroid và vận chuyển bà mẹ đến cơ sở y tế có phòng hồi sức sơ sinh. Do đó, việc chọn loại thuốc nào phụ thuộc vào sự có sẵn của thuốc và những tác dụng phụ đối với bà mẹ và thai nhi.
– Các loại bêta – mimetic
+ Là các thuốc hướng beta giao cảm.
– Ritodrine là thuốc có tác dụng trực tiếp làm giảm cơ trơn của tử cung và của phổi. Pha 150mg trong 500ml dung dịch mặn đẳng trương.
+ Liều tấn công: Bắt đầu truyền với tốc độ 20ml/giờ và cứ 15 phút tăng lên 10ml/giờ và tăng tối đa là 70ml/giờ.
+ Liều duy trì: Khi cắt được cơn tiếp tục duy trì thêm 12 giờ. Trước khi rút đường truyền 30 phút cho uống Ritodrine cứ 2 giờ 10mg trong 24 giờ và sau đó duy trì ở liều 20mg/4- 6 giờ cho đến khi thai được 36 tuần. Ngưng thuốc khi nhịp tim mẹ trên 150 lần /phút và tim thai trên 200 lần/ phút. Huyết huyết áp tâm thu trên 180mmHg và huyết áp tâm trương dưới 40mmHg.
+ Tác dụng phụ trên bà mẹ bao gồm: tăng nhịp tim, tăng đường huyết, tăng Insuline huyết, hạ Kali huyết, rùng mình, đánh trống ngực, bồn chồn, buồn nôn, nôn, ảo giác.
+ Tác động lên thai nhi: nhịp tim nhanh, hạ canxi huyết, hạ đường huyết, hạ huyết áp, tăng bilirubine huyết, xuất huyết não thất.
+ Chống chỉ định trong bệnh tim, cường giáp, tăng huyết áp không kiểm soát được, đái tháo đường nặng, các bện gan và bệnh thận mãn tính. Các bệnh nhân trên 35 tuổi cũng có chống chỉ định.
– Terbutaline: Chỉ định, chống chỉ định giống Ritodrine.
+ Liều tấn công: Liều khởi đầu 250mcg, truyền TM với tốc độ 10-80 µg/phút cho đến khi chuyển dạ ngừng lại. Sau đó tiêm dưới da 0,25- 0,5mg/2- 4giờ trong 12 giờ tiếp theo.
+ Liều duy trì: liều uống 5mg cứ 4- 6 giờ một lần cho đến khi thai đươc 36 tuần. Tác dụng phụ trên bà mẹ: loạn nhịp, phù phổi, thiếu máu cơ tim, hạ huyết áp, nhịp tim nhanh. Tác động lên thai nhi: nhịp tim nhanh, tăng đường huyết, tăng Insuline huyết, phì đại cơ tim, thiếu máu cơ tim.
– Các chất đối kháng Calci
+ Magnesium Sulfate: Là thuốc thay thế cho các thuốc beta hướng giao cảm khi có chống chỉ định dùng các thuốc này hoặc khi có ngộ độc thuốc.
* Liều tấn công: 4-6g trong 100ml Dextrose 5% truyền tĩnh mạch từ 15-20 phút.
* Liều duy trì: 2g/giờ truyền TM, trong vòng 12 giờ, sau đó là 1g/1 giờ trong 24 -48 giờ. Theo dõi nồng độ Mg++ huyết thanh duy trì từ 5-7mg/dL.
* Tác dụng phụ trên bà mẹ: nóng bừng, ngủ lịm, đau đầu, mệt mỏi, khô miệng, ức chế hô hấp, giảm phản xạ gân xương. Thử phản xạ gân xương để phát hiện quá liều thuốc. Ngừng tim và hô hấp có thể xuất hiện nếu dùng quá liều. Có thể dùng chất đối kháng là Calci (Calcium gluconate hoặc calci clorua liều 1g tiêm TM chậm).
* Tác động lên thai nhi: ngủ lịm, giảm trương lực cơ, suy hô hấp.
+ Nifedipine:
* Liều tấn công: 20mg ngậm dưới lưỡi mỗi 20 phút, tối đa 3 liều.
* Sau đó khi đã cắt cơn go thì duy trì liều 10-20mg đường uống trong mỗi 4-6 giờ.
* Chống chỉ định đối với trường hợp có bệnh tim, huyết áp thấp (dưới 90/50mmHg). Không sử dụng cùng với Magnesium sulphate. Cẩn thận khi sử dụng cho người có bệnh lý ở thận.
* Tác dụng phụ trên bà mẹ: nóng bừng, đau đầu, buồn nôn, hạ huyết áp thoáng qua. Tác động lên thai nhi: hiện chưa có ghi nhận đặc biệt gì.
– Thuốc ức chế tổng hợp Prostaglandine: Indomethacin liều 25mg/6 giờ trong 5 ngày hoặc nhét hậu môn 100mg sau đó uống 25mg/6 giờ cho đến 24 giờ sau khi không còn cơn go nữa. Thuốc này có những tác động ngược trên thai nhi: co thắt ống động mạch, tăng áp lực phổi, thiểu ối, xuất huyết não thất, viêm ruột hoại tử và tăng bilirubine huyết
– Sử dụng Corticosteroid
+ Giúp cho phổi thai nhi trưởng thành tránh được bệnh màng trong, chỉ dùng cho trường hợp thai dưới 35 tuần .
+ Cho corticoide ở mẹ làm giảm từ 40-60% nguy cơ bệnh màng trong ở sơ sinh.
+ Betamethason (Celestene) tiêm bắp 2 ống/ một ngày hoặc một ống /ngày trong 2 ngày, hoặc Dexamethasone (Dexaron): 12mg/ngày (3 ống) tiêm bắp x 2 ngày liên tiếp. Hiệu quả tối đa của Corticosteroid đạt được trong vòng 24-48 giờ, do đó cố gắng trì hoãn cuộc chuyển dạ ít nhất 24 giờ sau khi sử dụng thuốc này.
5.2. Đẻ non
5.2.1. Tuyến xã
– Tư vấn, chuyển tuyến trên càng sớm càng tốt
– Trường hợp đã đẻ ở xã:
+ Chăm sóc trẻ sơ sinh theo phác đồ chăm sóc trẻ sơ sinh non tháng, nhẹ cân.
+Chăm sóc mẹ: theo dõi chảy máu, kiểm soát tử cung nếu nhau thiếu tư vấn, chuyển tuyến trên nếu cần.
5.2.2. Tuyến huyện và tuyến bệnh viện chuyên khoa
Thái độ xử trí cho một chuyển dạ đẻ non có khác nhau, tuỳ thuộc ối còn hay đã vỡ, tuổi thai là một yếu tố rất quan trọng.
– Cần đảm bảo cho trẻ ít bị chấn thương nhất trong đẻ vì trẻ non tháng rất yếu ớt. Người ta dễ dàng chỉ định mổ lấy thai vì lợi ích của đứa trẻ nếu là ngôi mông, suy thai.
– Đẻ đường dưới được chấp nhận khi là ngôi chỏm và có đủ điều kiện.
– Sau đẻ phải kiểm soát tử cung để tránh sót rau, tìm dị dạng tử cung, xét nghiệm vi khuẩn (rau, nước tiểu và trẻ sơ sinh).
– Cần có sự theo dõi dặc biệt trong chuyển dạ và có phòng chăm sóc tích cực cho các trẻ non tháng sau đẻ.
– Hồi sức thai và chống ngạt: Cho mẹ thở oxy ngắt quãng, mỗi lần 10 phút, 3-4 đợt/giờ, lưu lượng 6-8l /phút.
– Tránh sang chấn cho thai: Bảo vệ đầu ối đến khi mở gần hết hoặc mở hết. Hạn chế sử dụng oxytocin. Giúp thai sổ dễ dàng bằng cách cắt rộng tầng sinh môn khi sổ thai.
– Tránh mất nhiệt cho trẻ mới đẻ, đảm bảo ủ ấm cho trẻ.
-
DỰ PHÒNG
Sau khi đã xác định các yếu tố nguy cơ, vai trò dự phòng là cố gắng loại bỏ các yếu tố nguy cơ:
- Không nên đi du lịch xa, động viên nghỉ ngơi tối đa.
- Tôn trọng thời gian nghỉ trước đẻ 6 tuần (8 tuần nếu trên 3 con)
- Điều trị các nhiễm khuẩn nếu có.
- Ổn định các bệnh lý của mẹ như nhiễm độc thai nghén, đái đường, đặc biệt các thai nghén có nguy cơ cao.
– Khâu vòng cổ tử cung từ tuần thứ 12- 14 nếu có hở eo.
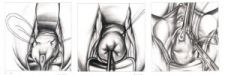
Hình 4. Kỹ thuật khâu vòng cổ tử cung theo phương pháp Mc Donald