Cho đến nay, siêu âm gan mật vẫn được xem là phương tiện chẩn đoán hình ảnh được sử dụng đầu tiên ở một bệnh nhi được nghi ngờ teo đường mật bẩm sinh. Trên siêu âm gan mật, đầu tiên người ta tìm kiếm hình ảnh hiện hữu của túi mật. Siêu âm cần được làm ở hai thời điểm, lúc trẻ đói và sau khi trẻ bú. Mục đích của siêu âm ở hai thời điểm là nếu có túi mật và không teo đường mật thì sau khi trẻ bú, túi mật sẽ tăng co bóp theo đáp ứng sinh lý bình thường. Ngoài ra, một điểm quan trọng trong chẩn đoán teo đường mật thể có kèm theo tạo nang ở rốn gan thì siêu âm rất hữu ích trong việc phát hiện nang.
Ngoài ra, gần đây, theo một số tác giả, có một hình ảnh rất đặc trưng cho teo đường mật bẩm sinh ngoài gan. Đó là hình ảnh được gọi là dấu hiệu thừng hình tam giác (triangular cord sign). Với dấu chứng này, siêu âm cho phép chẩn đoán teo đường mật bẩm sinh với độ nhạy là 84% và độ đặc hiệu là 98%.
Tuy nhiên, siêu âm chỉ cho phép nghi ngờ chứ không thể khẳng định chẩn đoán. Độ nhạy cũng như độ đặc hiệu của siêu âm trong chẩn đoán teo đường mật bẩm sinh không cao, theo phần lớn nghiên cứu chỉ trong khoảng 80-85% mà thôi. Ngoài ra, trong những trường hợp thấy có túi mật, cũng không thể phân biệt được giữa một bệnh nhi teo đoạn cuối ống mật chủ và viêm gan sơ sinh.
Chụp nhấp nháy gan-mật:
Sử dụng đồng vị phóng xạ Tc99 được sử dụng rộng rãi ở các nước châu Âu. Sự có mặt của đồng vị phóng xạ ở ruột non sau khi sử dụng thuốc cho phép loại trừ được bệnh teo đường mật bẩm sinh. Tuy nhiên, trong những trường hợp hội chứng mật đặc hay trong trường hợp thiểu sản đường mật, xét nghiệm hình ảnh này ít giúp được chẩn đoán phân biệt.
Chụp mật-tụy ngược dòng qua đường nội soi (ERCP): với sự ra đời của các dụng cụ nội soi kích thước phù hợp với độ tuổi trẻ sơ sinh, qua đường nội soi ngược dòng, người ta có thể bơm thuốc cản quang lên đường mật để chẩn đoán có teo đường mật hay không. Theo nhiều nghiên cứu, với sự ra đời của các phương tiên hiện đại với kích thước phù hợp hiện nay, ERCP cho phép chẩn đoán chính xác trong 86% trường hợp.
Vai trò của nội soi ổ bụng trong chẩn đoán teo đường mật bẩm sinh: Ngày nay, với sự phát triển ngày càng nhanh của nội soi ổ bụng, nhiều nghiên cứu đã bắt đầu áp dụng nội soi ổ bụng trong chẩn đoán teo đường mật ngoài gan, tuy nhiên mới chỉ trên một số lượng bệnh nhi còn hạn chế. Nội soi nhằm mục đích xác định có túi mật hay không và phối hợp với chụp đường mật trong mổ, cho phép chẩn đoán teo đường mật bẩm sinh ngoài gan trong đến hơn 90% trường hợp.
5.2.3. Sinh thiết
Sinh thiết vẫn được xem là yếu tố quyết định trong chẩn đoán những trường hợp teo đường mật bẩm sinh khó. Sinh thiết thường được chỉ định trong những trường hợp bệnh nhi có túi mật. Việc sinh thiết được tiến hành qua đường mổ thường, qua đường nội soi ổ bụng hay thậm chí qua da.
Các đặc điểm giải phẫu bệnh của teo đường mật bẩm sinh bao gồm:
Đại thể: gan ứ mật xanh thẩm, bề mặt sần sùi, thô ráp.
Vi thể: hình ảnh ứ mật, xơ hoá quanh khoảng cửa, vặn xoắn các bè gan.
5.3. Chẩn đoán
5.3.1. Chẩn đoán xác định:dựa vào:
Lâm sàng: vàng da sơ sinh kéo dài + phân bạc màu + gan lớn, sinh hoá: tăng nồng độ bilirubin máu và Lp-X máu.
Hình ảnh: siêu âm, chụp nhấp nháy gan mật, nội soi ổ bụng kết hợp chụp đường mật trong mổ.
Sinh thiết gan: hình ảnh ứ mật, xơ hoá quanh khoảng cửa.
5.3.2. Chẩn đoán phân biệt
Viêm gan sơ sinh.
Hội chứng mật đặc hay thiểu sản đường mật bẩm sinh.
Các nguyên nhân gây vàng da nội khoa khác.
6. Điều trị
Chuẩn bị bệnh nhi trước mổ
Vitamin K được cho qua đường toàn thân với liều 1-2mg/kg/ngày trong những ngày đầu chờ mổ.
Nhịn ăn 24 giờ trước mổ.
Điều chỉnh các rối loạn về dinh dưỡng và xét nghiệm.
Phẫu thuật
Chỉ định: trước đây, phần lớn tác giả cho rằng phẫu thuật chỉ có thể thành công ở những bệnh nhi được phẫu thuật trước tháng thứ 4, có nghĩa là mổ trước 90 ngày tuổi. Tuy nhiên, gần đây, một số nghiên cứu lại cho thấy tỷ lệ thành công vẫn còn cao ở những bệnh nhi được phẫu thuật muộn hơn, thậm chí cho đến 120 ngày tuổi. Chính vì vậy, phẫu thuật vẫn được chỉ định ở những bệnh nhi được chẩn đoán muộn, đặc biệt là ở những bệnh nhi được chẩn đoán trong khoảng từ 90-120 ngày tuổi.
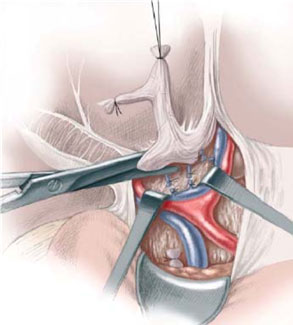
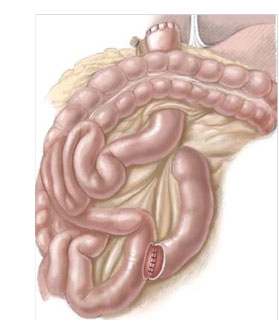
Phẫu thuật Kasai
Phẫu thuật nối ống gan chung – hỗng tràng: được áp dụng cho những thể được gọi là có thể chữa được. Phẫu tích vào rốn gan có thể tìm thấy một cấu trúc dạng nang mà khi cắt ngang thì cho thấy có chảy mật ra ngoài. Nang này không được cắt bỏ mà phải được sử dụng để nối với ruột.
Phẫu thuật Kasai: còn gọi là phương pháp nối rốn gan – hỗng tràng (porto-jejunostomy). Phẫu thuật theo phương pháp Kasai được áp dụng cho những thể được gọi là không thể chữa khỏi được của teo đường mật bẩm sinh.
Nguyên lý của phẫu thuật theo phương pháp Kasai là cắt bỏ thành một khối toàn bộ di tích đường mật ngoài gan, theo sau bởi tạo sự thông thương mật – tiêu hoá bằng cách sử dụng một quai ruột non đến nối với rốn gan, trong đó sự thông thương này được đảm bảo bởi sự tồn tại của các cấu trúc đường mật ở dạng vi thể được tìm thấy ở diện cắt của rốn gan.
7. Biến chứng và chăm sóc sau mổ
Chăm sóc sau mổ
Kháng sinh có cùng nguyên tắc với Kasai
Corticoid: nhằm mục đích hạn chế phản ứng viêm cũng như làm tăng lưu lượng dòng chảy dịch mật, tuy nhiên quan điểm vẫn chưa hoàn toàn thống nhất giữa các tác giả.
Thuốc lợi mật: cũng như việc sử dụng corticoid, quan điểm vẫn còn chưa được thống nhất.
Biến chứng sau mổ
Viêm và nhiễm trùng đường mật: tỷ lệ thay đổi tuỳ theo nghiên cứu và dao động trong khoảng 40-60%. Nguồn gốc có thể từ nhiễm trùng ngựơc dòng sau phẫu thuật nối mật-ruột. Lâm sàng biểu hiện dưới dạng bệnh nhi sốt, giảm lưu lượng mật chảy ra, và nồng độ bilirubin trong máu tăng. Những bệnh nhi này phải được điều trị với dịch truyền và kháng sinh. Thông thường, sau 6-9 tháng sau mổ, khi mà tình trạng dòng chảy cũng như lưu lượng mật tiết ra đã đạt mức bình thường, nhiễm trùng cũng như viêm đường mật sẽ giảm thiểu.
Tăng áp lực tĩnh mạch cửa (ALTMC): vào thời điểm phẫu thuật, dù ít hay nhiều, tất cả bệnh nhi đều có xơ gan với một mức độ nào đó. Tăng Tăng áp lực tĩnh mạch cửa xuất hiện sau mổ với tần suất khoảng 34-76%. Xuất huyết tiêu hóa do vỡ giãn tĩnh mạch thực quản có thể gặp trong 20-60% bệnh nhi sau mổ.
Các biến chứng khác:
+Rối loạn chuyển hoá.
+Giảm chức năng gan.
+Suy dưỡng.
Vấn đề ghép gan
Từ khi ghép gan được chỉ định cho những bệnh nhi teo đường mật, tỷ lệ bệnh nhi sống sau 10 năm lên đến hơn 90%. Vấn đề lớn hiện nay là thiếu mảnh ghép, đặc biệt là đối với những bệnh nhi còn quá nhỏ tuổi. Chính vì vậy, ghép gan trong gia đình, hay nói một cách dễ hiểu là ghép gan cho trẻ bằng cách lấy một nửa gan của bố hay của mẹ để ghép cho trẻ trở nên phù hợp trong điều kiện khan hiếm mảnh ghép hiện nay.


