Lây truyền
Có nguy cơ lây truyền HIV nếu một người không nhiễm tiếp xúc với máu, tinh dịch hoặc dịch âm đạo của một người nhiễm HIV. Theo các chuyên gia hàng đầu, tiếp xúc khi da lành lặn không gây nhiễm virus.
Lây nhiễm có thể xảy ra khi chất dịch chứa HIV xâm nhập cơ thể qua:
- vô tình bị vết thương do kim đâm hoặc dụng cụ phẫu thuật cắt phải
- da hoặc niêm mạc bị tổn thương phơi nhiễm với dịch chứa HIV
- quan hệ tình dục không bảo vệ với một người nhiễm HIV
- dùng chung kim tiêm khi sử dụng ma túy
- truyền máu hoặc chế phẩm máu có chứa HIV
Nguy cơ lây truyền
HIV không phải là một mầm bệnh rất dễ lây. Tỷ lệ lây sau một tiếp xúc có nguy cơ cao là khoảng 1/1000 tới 1/100. Tỷ lệ lây của HCV cao hơn 10 lần và của HBV cao hơn 100 lần so với HIV. Các yếu tố ảnh hưởng tới khả năng lây nhiễm là số lượng virus và thời gian phơi nhiễm. Tiếp xúc với dịch cơ thể từ một bệnh nhân có tải lượng virus cao sẽ có nguy cơ lây cao hơn so với bệnh nhân tải lượng virus được ức chế nhờ HAART. Ngoài ra, mau chóng loại bỏ chất lây nhiễm khỏi da hoặc niêm mạc bằng cách rửa hoặc sát trùng cũng làm giảm nguy cơ nhiễm HIV. Khi tiếp xúc qua da với máu nhiễm HIV, các chuyên gia cho rằng tỷ lệ lây là 0.3%. Theo các dữ liệu hồi cứu, người ta đã đưa ra các tính toán về nguy cơ lây HIV của một tiếp xúc vô ý (bảng 1).
| Bảng 1: Tính toán nguy cơ lây nhiễm HIV sau phơi nhiễm * | |
| Loại phơi nhiếm | Nguy cơ tương đối |
| Vết thương sâu do kim đâm hoặc dao cắt | 16 : 1 |
| Có máu tươi trên vật đâm xuyên | 5 : 1 |
| Kim đâm vừa rút ra từ mạch máu | 5 : 1 |
| Bệnh nhân nguồn có VL cao | 6 : 1 |
| Dính vào niêm mạc | 1 : 10 |
| Dính vào vùng da viêm, tổn thương | 1 : 10 |
* Nguồn: Khuyến cáo của Đức-Áo về Dự phòng sau phơi nhiễm 2004
Bảng 2 cung cấp thông tin về nguy cơ lây nhiễm đối với các loại phơi nhiễm khác, ví dụ quan hệ tình dục không an toàn. Do có ít số liệu, các ước lượng này rất rộng và cần thận trọng khi đánh giá.
| Bảng 2: Nguy cơ lây nhiễm HIV khi quan hệ tình dục không bảo vệ * | |
| Loại tiếp xúc không bảo vệ | Nguy cơ lây nhiễm cho mỗi lần tiếp xúc |
| Là người “nhận” khi QHTD hậu môn với một người nhiễm HIV | 0.82 % (0.24 – 2.76) |
| Là người “nhận” khi QHTD hậu môn với một người không rõ tình trạng HIV | 0.27 % (0.06 – 0.49) |
| Là người “cho” khi QHTD hậu môn với một người không rõ tình trạng HIV | 0.06 % (0.02 – 0.19) |
| Là người “nhận” khi QHTD qua âm đạo | 0.05 – 0.15 % |
| Là người “cho” khi QHTD qua âm đạo | 0.03 – 5.6 % |
| QHTD đường miệng | Không rõ, một số ca đơn lẻ đã được thông báo,
đặc biệt khi có tinh dịch trong miệng. |
* Nguồn: Khuyến cáo của Đức-Áo về PP 2004
Trong nhiễm HIV cấp, việc thiết lập nguồn lưu giữ virus tại tổ chức không xảy ra ngay sau khi virus xâm nhập. Khoảng thời gian rất ngắn đó là cơ hội để can thiệp dự phòng sau phơi nhiễm.
Mô hình thực nghiệm trên khỉ cho thấy tại niêm mạc, HIV chủ yếu nhiễm vào các tế bào thẩm quyền miễn dịch tại chỗ như tế bào Langhans. Các tế bào này hoặc anh em của chúng di cư đến hạch vùng: HIV được phát hiện trong máu vài ngày sau dó. Thời gian nhiễm trùng tại chỗ và di cư của các tế bào đến hạch kéo dài khoảng 24-48 tiếng (Spira 1996, Otten 2000).
Về lý thuyết, điều trị hợp lý sẽ tránh được nhiễm trùng toàn thân.
Hiệu quả và hạn chế của Dự phòng sau phơi nhiễm
Các thông báo về việc sử dụng AZT sau các vết thương nghề nghiệp do kim đâm đã có từ 1989. Phân tích các nghiên cứu bệnh chứng cho thấy việc điều trị dự phòng cho dù bằng 1thuốc cũng làm giảm khả năng nhiễm tới 80% (Tokars 1993). Phối hợp nhiều thuốc thậm chí còn hiệu lực hơn. Tuy nhiên vẫn có các ca nhiễm cho dù đã điều trị Dự phòng sau phơi nhiễm. Lây nhiễm HIV không thể luôn luôn dự phòng được. Đã có những ca thất bại của Dự phòng sau phơi nhiễm khi điều trị AZT đơn độc. Cũng có những ca thất bại khi điều trị phối hợp.
Khi hiện tượng kháng thuốc ngày càng phổ biến thì vấn đề trong tương lai là sự lây lan của các chủng virus kháng thuốc. Các nghiên cứu giám sát trên toàn thế giới đã thông báo tỷ lệ lây truyền virus đột biến ngày càng cao. Nhưng vẫn chưa rõ là phải làm gì: xét nghiệm kháng thuốc phải tốn thời gian hàng ngày hoặc dài hơn. Do đó kết quả có được sẽ quá muộn để tránh được sự lây lan virus kháng thuốc.
Khi nào chỉ định Dự phòng sau phơi nhiễm?
Chỉ định Dự phòng sau phơi nhiễm cần phải được một bác sỹ có kinh nghiệm về HIV đánh giá. Cần xác định liệu nguồn phơi nhiễm là nghi ngờ nhiễm HIV hay đã khẳng định nhiễm HIV. Cần làm rõ nếu tình trạng HIV chưa được khẳng định: nguồn phơi nhiễm cần được giải thích và yêu cầu xét nghiệm HIV. Nếu người này không đồng ý xét nghiệm thì cũng phải tôn trọng quyền quyết định của họ. Nếu người này đồng ý xét nghiệm, cần tiến hành xét nghiệm ngay. Nếu nguồn phơi nhiễm đã chắc chắn nhiễm HIV, cần đánh giá kỹ tải lượng virus, giai đoạn bệnh, tiền sử HAART. Tối ưu nhất thì làm thêm xét nghiệm kháng thuốc (Puro 2003). Người bị phơi nhiễm cần thông báo những thủ thuật cấp cứu ban đầu đã được tiến hành.
Sau khi đã tiến hành các bước trên, người bị phơi nhiễm cần được thông báo về các tác dụng phụ và nguy cơ của Dự phòng sau phơi nhiễm. Cần nhấn mạnh là chưa có thuốc nào được chính thức cấp phép dùng cho tình huống đặc biệt này. Cũng cần nhắc đến vấn đề chi phí, đặc biệt là đối với phơi nhiễm đường tình dục. Các thuốc không được bảo hiểm y tế chi trả. Riêng Dự phòng sau phơi nhiễm cho các phơi nhiễm nghề nghiệp thường được bảo hiểm tai nạn chi trả (ở Đức).
Bảng 3 tổng kết các tình huống mà Dự phòng sau phơi nhiễm được khuyến cáo theo các hướng dẫn mới nhất. Đây chỉ là định hướng và tùy từng ca cần có những điều chỉnh phù hợp.
Các nguy cơ của Dự phòng sau phơi nhiễm
Nguy cơ của Dự phòng sau phơi nhiễm chủ yếu là các tác dụng phụ của thuốc kháng virus. Thường thì các tác dụng phụ này là các triệu chứng tiêu hóa như buồn nôn, nôn hay ỉa chảy. Các thay đổi về huyết học, transaminase hay creatinin cũng có thể xảy ra. Ngoài ra, cũng đã có các thông báo về tăng triglyceride và cholesterol, kháng insulin cho dù thời gian dùng PI rất ngắn (Parkin 2000).
Hiện cũng chưa rõ liệu sử dụng ARV ngắn ngày có dẫn tới tác dụng phụ lâu dài không, nhưng điều này có vẻ là phụ do mục tiêu chính vẫn là dự phòng một bệnh mạn tính nguy hiểm. Đối với phụ nữ có thai, cần lưu ý đặc biệt do các dữ liệu về khả năng gây quái thai vẫn còn thiếu.
| Bảng 3: Các khuyến cáo về sử dụng Dự phòng sau phơi nhiễm | |
| Phơi nhiễm nghề nghiệp | |
| Vết thương kim đâm xuyên qua da, kim nòng rỗng (dịch cơ thể có tải lượng virus cao: máu, dịch mô, nuôi cấy virus)
Vết thương sâu có vết máu Kim vừa được dùng tiêm tĩnh mạch |
Khuyến cáo
Khuyến cáo Khuyến cáo |
| Vết thương nông (kim phẫu thuật)
Nếu bệnh nhân nguồn mắc AIDS hoặc có tải lượng virus cao |
Cân nhắc Khuyến cáo |
| Tiếp xúc với niêm mạc hoặc da không lành, dịch có tải lượng virus cao | Cân nhắc |
| Tiếp xúc qua da với dịch không phải máu (nước tiểu, nước bọt) | Không khuyến cáo |
| Da lành tiếp xúc với máu (kể cả có tải lượng virus cao) | Không khuyến cáo |
| Da hoặc niêm mạc tiếp xúc với dịch cơ thể như nước tiểu hoặc nước bọt | Không khuyến cáo |
| Phơi nhiễm không nghề nghiệp | |
| Truyền máu hoặc chế phẩm máu có HIV (hoặc nếu nhiễm bẩn HIV là rất có khả năng) | Khuyến cáo |
| “Người nhận” trong quan hệ tình dục không bảo vệ với một người nhiễm HIV | Khuyến cáo |
| Dùng chung bơm kim tiêm nhiễm bản | Khuyến cáo |
| “Nhận” quan hệ tình dục đường miệng có xuất tinh từ một người nhiễm HIV | Cân nhắc |
| Hôn hoặc các tiếp xúc tình dục khác không tiếp xúc với tinh dịch hoặc máu | Không khuyến cáo |
| Vô tình bị kim đâm | Không khuyến cáo |
Nguồn: CDC Guidelines for the management of occupational exposure to HIV 2005; UK guidelines for the use of posr-exposure prophylaxis for HIV following sexual exposure 2006
Các can thiệp ban đầu
Theo các hướng dẫn hiện hành, tùy vào loại phơi nhiễm, có thể tiến hành các thủ thuật khác nhau sau phơi nhiễm. Sau khi bị kim đâm hoặc vết thương cắt, cần nặn phần mô quanh vết thương và dồn máu của các mạch máu gần đó về phía vết thương. Tránh xoa bóp mạnh hoặc gây bầm dập. Rửa vết thương bằng cồn hoặc thuốc sát trùng trong ít nhất 10 phút. Nếu máu hoặc dịch cơ thể bắn lên da, có thể rửa sạch và sát trùng là đủ. Nếu bị bắn máu vào mắt, cần rửa ngay bằng dung dịch PVP iod 2.5%. Nếu không có dung dịch này cần rửa mắt bằng nước. Khoang miệng nếu bị dính máu hoặc dịch cần được rửa vài lần (mỗi lần 10-15 giây) bằng nước hoặc cồn 80%.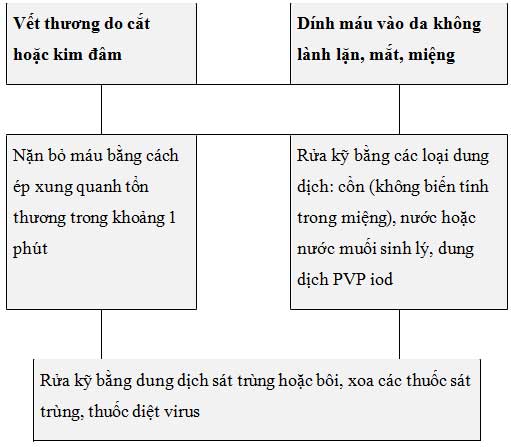
Hình 1: Các can thiệp ban đầu sau phơi nhiễm (Nguồn: Khuyến cáo của Đức-Áo về Dự phòng sau phơi nhiễm 2004)
Nếu phơi nhiễm qua đường tình dục, cần rửa sạch dương vật bằng nước và xà phòng; rửa niêm mạc sinh dục bằng nước sau khi tiểu tiện có thể giúp rửa các chất nhiễm virus khỏi niệu đạo. Không nên rửa quá kỹ âm đạo hoặc ruột do sẽ làm tăng nguy cơ tổn thương.
Sau khi tiến hành các can thiệp ban đầu, cần tư vấn ngay một chuyên gia về HIV để quyếtđịnh có cần điều trị Dự phòng sau phơi nhiễm hay không.
Đánh giá chính xác và ghi lại quá trình sự việc là rất quan trọng, đặc biệt là các phơi nhiễm nghề nghiệp. Cần thông tin, tư vấn cho bệnh nhân về nguy cơ của Dự phòng sau phơi nhiễm và bệnh nhân cần phải ký cam kết tham gia.
Khởi động Dự phòng sau phơi nhiễm
Thời gian là yếu tố quan trọng nhất để bắt đầu Dự phòng sau phơi nhiễm. Cơ hội cao nhất để phòng lây nhiễm là trong vòng 24 giờ đầu sau phơi nhiễm. Sau thời gian này, nguy cơ virus lan rộng trong cơ thể sẽ tăng lên. Bắt đầu Dự phòng sau phơi nhiễm sau 72 giờ không còn giá trị.
Dự phòng sau phơi nhiễm cần được khởi động càng sớm càng tốt, tốt nhất là trong vòng 2 giờ đầu sau phơi nhiễm.
Nếu trong khoảng thời gian ngắn này không thể liên hệ được với một bác sỹ có kinh nghiệm về HIV, thì cũng nên bắt đầu Dự phòng sau phơi nhiễm, sau này vẫn có thể ngừng điều trị nếu không cần.
Các khuyến cáo đều ưu tiên phác đồ phối hợp nhiều thuốc trong vòng hơn 4 tuần, thường bao gồm 2 NRTI và 1 PI (xem Bảng 4). NNRTI, đặc biệt là nevirapine, không nên đưa ra sử dụng do nguy cơ tác dụng phụ nặng (độc gan) (CDC 2001). Đối với efavirenz, tuy chưa có các báo cáo về tác dụng phụ nặng nhưng tác động của thuốc lên hệ thần kinh trung ương thường là điểm hạn chế của thuốc.
Nếu được thì lấy thêm thông tin về kháng thuốc của bệnh nhân nguồn nhưng trong đa số các trường hợp ta không có thông tin này. Do đó về mặt thực hành vẫn dùng phác đồ tiêu chuẩn. Các phác đồ khuyến cáo được trình bày trong Bảng 4.
Lưu ý là trừ nelfinavir, mọi PI phải được tăng cường bằng ritonavir.
Ngoài ra, từ 2003, thuốc ức chế hòa màng T-20 (Fuzeon™) đã được cấp phép điều trị HIV. Các thuốc khác như thuốc ức chế gắn hoặc chất đối vận đồng thụ thể đang được nghiên cứu. Các thuốc mới này với cơ chế ức chế virus xâm nhập tế bào có thể sẽ tăng hiệu quả của Dự phòng sau phơi nhiễm. Với enfuvirtide, việc phải tiêm dưới da và giá thành cao là các điểm hạn chế.
Ngoài ra các khó khăn trong theo dõi chuyển đảo huyết thanh có thể xảy ra do kháng thể chống enfuvirtide phản ứng chéo với gp41 và gây ra xét nghiệm ELISA dương tính.
Trong khi mang thai, chỉ nên dùng Dự phòng sau phơi nhiễm khi đã cân nhắc kỹ càng lợi ích do các dữ kiện về tácđộng gây quái thai còn hạn chế. Cần lời khuyên từ một bác sỹ có kinh nghiệm về HIV.
Khi tiếp xúc với các chất dịch có khả năng chứa mầm bệnh, không chỉ HIV mà các bệnh khác cũng có thể lây truyền. Ngoài HIV, cần làm thêm các xét nghiệm viêm gan B và C. Những người phơi nhiễm với HBV cần được tiêm immunoglobulin miễn dịch chống viêm gan B và vacxin nếu người này chưa được tiêm.
| Bảng 4: Các phác đồ khuyến cáo cho Dự phòng sau phơi nhiễm * | ||
| NRTI | PI / NNRTI | |
| 1. AZT + 3TC (Combivir™) hoặc
2. TDF + FTC (Truvada™) hoặc 3. TDF + 3TC (Viread™+Epivir™) hoặc 4. d4t + 3TC (Zerit™+ Epivir™) |
+ |
Lopinavir/r (Kaletra™) |
| hoặc | ||
| Saquinavir (Invirase™) | ||
| hoặc | ||
| Fosamprenavir (Lexiva™ hoặc Telzir™) | ||
| hoặc | ||
| Nefinavir (Viracept™) | ||
* Nguồn: CDC Guidelines for the management of occupational exposure to HIV 2005; UK guidelines for the use of posr-exposure prophylaxis for HIV following sexual exposure 2006.
Sau quan hệ tình dục không bảo vệ, cần lưu ý tới các bệnh lây qua đường tình dục khác như giang mai hoặc lậu. Cần xét nghiệm sau phơi nhiễm từ 2-4 tuần.
Theo dõi Dự phòng sau phơi nhiễm
Sau khi đã bắt đầu điều trị Dự phòng sau phơi nhiễm, phải có kế hoạch theo dõi tiếp. Người bị phơi nhiễm thường chịu áp lực tâm lý lớn. Cần theo sát bệnh nhân, không được cố tình làm to chuyện nhưng cần nhấn mạnh rằng nguy cơ lây nhiễm là thấp.
Tác dụng phụ chủ yếu là các triệu chứng tiêu hóa. Ít gặp hơn là các thay đổi về huyết học, men gan và creatinine. Cần xét nghiệm sau 14 ngày và sau khi kết thúc Dự phòng sau phơi nhiễm. Mặc dù theo dõi chặt, nhiều nghiên cứu cho thấy tỷ lệ bỏ trị tới 40-50%. Sau khi ngừng điều trị, cần xét nghiệm lại HIV sau 6 tuần, 3 tháng và 6 tháng. Chỉ cần làm PCR khi nghi ngờ nhiễm HIV cấp.
Trong mọi trường hợp, bệnh nhân cần được nhắc nhở về thực hiện tình dục an toàn cho tới khi có xét nghiệm âm tính.


