Ung thư vú là loại ung thư thường gặp nhất và gây tử vong hàng đầu ở phụ nữ nhiều nước công nghiệp Âu-Mỹ.Tại Việt nam, ghi nhận quần thể Ung thư (Ung thư) trong giai đoạn 2004-2008 cho thấy Ung thư vú phụ nữ là loại thường gặp nhất.
Mục tiêu của điều trị ung thư vú là giảm tái phát, tăng thời gian sống còn và cải thiện chất lượng cuộc sống bệnh nhân.
Phẫu trị ngay từ đầu rất quan trọng để đạt kết quả điều trị tốt nhất, cho được các yếu tố tiên lượng trung thực và khách quan nhất giúp cho điều trị tiếp theo.
Các yếu tố nguy cơ ung thư vú ở phụ nữ
- Bệnh sử có ung thư vú
- Tuổi đời gia tăng
- Bệnh sử ung thư vú gia đình
- có kinh sớm
- Mãn kinh trễ
- Không có con
- Tăng sản thùy không điển hình hoặc tăng sản ống không điển hình
- Phơi nhiễm bức xạ ion hóa sớm
- BRCA1 và BRCA2 bị đột biến
- Có sinh thiết vú trước
- Dùng nội tiết estrogen thay thế lâu dài sau mãn kinh
- Uống rượu
Các biểu hiện lâm sàng của ung thư vú
- Tại chỗ
- Cục trong vú
- Da dày lên hoặc biến đổi
- Da cam
- Da co kéo
- Núm vú bị lún hoặc sù sì
- Tiết dịch núm vú một bên
- Hạch lymphô
- Hạch nách hoặc trên đòn
- Lan tràn
- Tràn dịch màn phổi
- Tràn dịch màn tim
- Gãy xương
- Bụng: gan to; cổ trướng; các khối khác
- Hệ thần kinh trung ương
- Di căn não
- Chèn ép cột sống
- Triệu chứng toàn thân
- Mệt
- Sụt cân
- Đau xương
- Đau họng
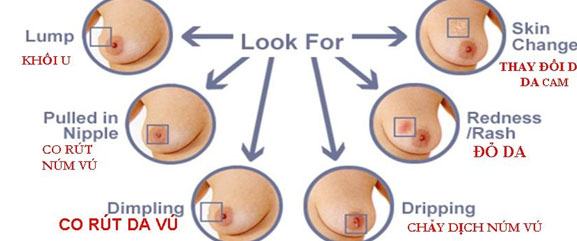
Các dấu hiệu ung thư vú
Xếp hạng mô học
Ung thư ống xâm lấn là loại mô học thường gặp nhất, chiếm khoảng 70-80% của tất cả các caCarcinôm, NOS (không có gì đặc hiệu)
Ống :
+ Trong ống ( tại chỗ )
+ Xâm lấn với thành phần trong ống vượt trội
+ Xâm lấn, NOS
+ Dạng trứng cá
+ Dạng viêm
+ Loại khác
+ Dạng tủy với thanh nhiễm lymphô
+ Dạng nhầy ( keo )
+ Dạng nhú
+ Xơ cứng
+ Ống dẫn
Thùy:
+ Tại chỗ
+ Xâm lấn với thành phần tại chỗ vượt trội
+ Xâm lấn Núm vú:
+ Bệnh Paget, NOS
+ Bệnh Paget với carcinôm ống
+ Bệnh Paget với carcinôm ống xâm lấn Loại khác
+ Carcinôm không biệt hóa
Các loại sau đây là các bướu gặp ở vú nhưng không được coi là các ung thư vú điển hình:
+ Sarcôm nang diệp thể
+ Sarcôm mạch máu
+ Lymphôm nguyên phát
Xếp hạng lâm sàng theo TNM, UICC 2002
1. Bướu nguyên phát (T):
TX Không thể xác định bướu nguyên phát T0 Không thấy bướu nguyên phát
Tis Carcinôm tạo chỗ, carcinôm trong ống, carcinôm thùy tại chỗ, hoặc bệnh Parget núm vú không có bướu kèm theo.
Ghi chú: Bệnh Parget có bướu kèm theo được xếp theo kích thước của bướu.
T1 Bướu ≤ 2cm ( kích thước lớn nhất )
T1mc Xâm lấn vi thể ≤ 0,1cm ( kích thước lớn nhất )
T1a Bướu >0,1cm nhưng ≤0,5cm ( kích thước lớn nhất )
T1b Bướu >0,5cm nhưng ≤1cm ( kích thước lớn nhất )
T1c Bướu >1cm nhưng ≤2cm ( kích thước lớn nhất )
T2 Bướu >2cm nhưng ≤5cm ( kích thước lớn nhất )
T3 Bướu >5cm ( kích thước lớn nhất )
T4 Bướu có bất kỳ kích thước nào mà có sự ăn lan trực tiếp vào (a) thành ngực hoặc (b) da
T4a Ăn lan thành ngực
T4b Phù nề ( da cam ) hoặc loét da vú hoặc các nốt vệ tinh ở da vùng vú T4c Cả hai phần trên ( T4a và T4b )
T4d Carcinôm viêm
2. Các hạch lympho vùng (N)
NX Không thể xác định các hạch vùng NO Không có di căn hạch vùng
N1 Di căn vào (các)hạch Lympho nách, di động
N2 Di căn vào (các)hạch Lympho nách, hạch dính vào nhau,hoặc dính vào các cấu trúc khác
N3 Di căn vào (các)hạch Lympho vú trong cùng bên
3. Di căn xa (M)
MX: không thể xác định di căn xa
M0: không có di căn xa
M1: có di căn xa
4. Xếp giai đoạn ,UICC 2002
| Giai đoạn 0 | Tis | N0 | M0 |
| Giai đoạn I | T1 | N0 | M0 |
| Giai đoạn IIA | T0 | N1 | M0 |
| T1 | N1 | M0 | |
| T2 | N1 | M0 | |
| Giai đoạn IIB | T2 | N1 | M0 |
| T3 | N0 | M0 | |
| Giai đoạn IIIA | T0 | N2 | M0 |
| T1 | N2 | M0 | |
| T2 | N2 | M0 | |
| T3 | N1,N2 | M0 | |
| Giai đoạn IIIB | T4 | Bất kể N | M0 |
| Giai đoạn IIIC | Bất kể T | N3 | M0 |
| Giai đoạn IV | Bất kể T | Bất kể N | M1 |
Chẩn đoán giải phẩu bệnh Carcinôm vú
- Xác định loại mô học
Carcinôm tại chỗ
Carcinôm ống tuyến vú tại chỗ(DCIS):
-Grad 1
-Grad 2
-Grad 3
Carcinôm tiểu thùy tại chỗ (LCIS):
Carcinôm xâm lấn
- Carcinôm tiểu thùy xâm lấn
- Carcinôm ống tuyến vú xâm lấn(NOS)
- Carcinôm ống tuyến vú xâm lấn,dạng đặc biệt Xác định grad mô học
- Hệ thống Nottingham: thường áp dụng cho Carcinôm ống tuyến vú xâm lấCòn Carcinôm tiểu thùy xâm lấn thường dựa vào grad của nhân.
- Xác định thành phần của ống và đa ổ Ở các phần tư của mô vú còn lại .
Sự hiện diện của thành phần trong ống ở nhiều nơi là yếu tố tiên lượng cho sự tái phát tại chỗ trong phẩu thuật bảo tồn, mà diện cắt không rõ.
- Xác định sự xâm lấn mạch máu – mạch bạch huyết
Sự xâm lấn hạch bạch huyết là yếu tố tiên lượng độc lập và quan trọng,là yếu tố bất lợi và chỉ điểm cho sự di căn hạch.
- Xác định sự di căn hạch
- Xác định sự an toàn của diện cắt
- Xác định tình trạng thụ thể nội tiết:ER,PR,Her 8.Xác định biểu hiện gen:BRCA 1,BRCA 2 …
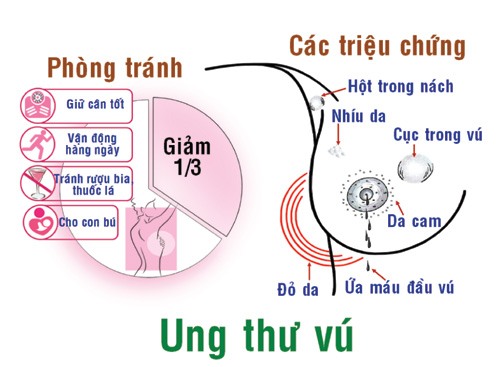
Phòng tránh và các biểu hiện ung thư vú
Các yếu tố tiên lượng đối với các bệnh nhân ung thư vú
| Yếu tố | Nhận định |
| Kích thước khối bướu | – Cho thông tin nhiều nhất đãxác định mô học.
– Có mối liên hệ trực tiếp giữa sự gia tăng kích thước bướu và sự xấu đi của tiên lượng |
| Tình trạng hạch lympho nách | -Biến số quan trọng nhất của tiên
lượng.Muốn đánh giá chính xác tiên lượng thì cần khảo sát ít nhất 10 hạch.Khuynh hướng hiện nay ở vài trung tâm không nạo hạch nách cho các tình huống NO , còn được nghiên cứu -các di căn vi thể là yếu tố tiên lượng |
| Tình trạng các hạch lympho vú trong | -Sự xâm lấn hạch vú trong là một yếu tố tiên lượng quan trọng,nhưng việc nạo các hạch này không cải thiện tiên lượng. |
| Sự xâm nhiễm mạch máu | -Điều này làm tiên lượng xấu đi, đặc biệt khi có hạch âm |
| Grad mô hạch | – Grad mô học(gồm những hình thái cho thấy sự giống ít hoặc nhiều mô vú lành)có ý nghĩa tiên lượng grad của nhân tế bào là thành tố quan trọng nhất |
| Tình trạng của thụ thể nội tiết:mức độ của ER hoặc PR | -Mức độ biểu hiện thụ thể estrogen(ER) thì liên hệ với sự đáp ứng gia tăng với các liệu pháp nội tiết hỗ trợ hoặc tạm bợ,làm cải thiện khoản thời gian không bệnh và mức sống còn của các bệnh nhân được điều trị.Sự hiện diện của thụ thể proresteron cũng có giá trị tiên |
| lượng tương tự,đặc biệt là các phụ nữ tiền mãn kinh . | |
| Các trị số tăng trưởng của tế bào gắn Thymidin đếm luồng tế bào(pha S) Ki-67 | -Mức độ cao cho biết tiên lượng xấu |
| Các thụ thể(các yếu tố tăng trưởng hoặc các tác nhân điều hòa tăng trưởng,gồm cả các oncogen)
Thụ thể yếu tố tăng trưởng biểu bì |
-Tỷ lệ cao báo hiệu tiên lượng xấu |
| (c-erbB-1) Her -2/neu (c-erbB-2)
IGF-IR(thụ thể yếu tố tăng trưởng giống insulin)thụ thể somtostatin Các gen đè nén bướu p53 Linh tinh Cathepsin Sự sinh mạch |
-Biểu hiện của thụ thể này cho biết tiên lượng xấu.Nó gợi ý về khả năng đáp ứng với hóa trị kết hợp dựa trên anthracyclin và về khả năng kháng lại tamoxifen hoặc hóa trị kết hợp CMF
-Báo hiệu tiên lượng tốt Các đột biến của gen này không có ý nghĩa tiên lượng .Sự hiện diện của protein đột biến trong huyết thanh người bệnh Ung thư vú có thể liên hệ với tiên lượng xấu hoặc với sự kháng lại hóa trị kết hợp CMF -Proteaz lysosôm, các proteaz:báo hiệu tiên lượng xấu Sự gia tăng mật độ các vi mạch tân sinh liên hệ với tiên lượng xấu. |
MỘT SỐ PHÁC ĐỒ HÓA TRỊ THƯỜNG SỬ DỤNG
| Phác đồ | Mô tả cách điều trị |
| AC | Doxorubixin,60mg/m2 tĩnh mạch vào ngày 1 (tổng liều/chu kỳ,60mg/m2 Cyclophosphamide,600mg/m2, tĩnh mạch ngày 1 (tổng liều/chu kỳ,60mg/m2 Các chu kỳ điều trị được lặp lại mỗi 21-28 ngày tùy theo sự hồi phục huyết học |
| CMF | Cyclophosphamide 100mg/m2 mỗi ngày , uống trong 14 ngày, ngày 1-14 (tổng liều, chu kì,1400mg/m2)
Methotrexate 40mg/m2,tĩnh mạch/liều,dùng 2 liều ,ngày 1 và 8 (tổng liều/chu kỳ,80mg/m2) Fluouracil,600mg/m2/liều tĩnh mạch/liều,dùng 2 liều ,ngày 1 và 8 (tổng liều/chu kỳ,1200mg/m2) Các chu kỳ diều trị được lặp lại mỗi 28 ngày |
| AC P | Doxorubicin,60mg/m2,tĩnh mạch ,ngày 1×4 chu kỳ(tổng liều/chu kỳ/60mg/m2)
Cyclophosphamide ,600mg/m2,tĩnh mạch , ngày 1×4 chu kỳ(tổng liều/chu kỳ/60mg/m2) Tiếp theo: Palitaxel 175mg/m2/liều,tĩnh mạch,mỗi 3 giờ hàng tuần x 4chu kỳ (tổng liều /chu kỳ ,175mg/m) Các chu kỳ điều trị được lặp lại mỗi 21 ngày Doxorubicin và Cyclophosphamide ,tiếp theo là Palitaxel làm tăng sống còn đối với các người bệnh có hạch nách dương tính (+LN) |
| CAF | Cyclophosphamide,100mg/m2,uống trong 14 ngày,ngày 1 đến 14 (tổng liều/chu kỳ 1400mg/m2)
Doxorubicin ,30mg/m2 tĩnh mạch dùng 2 liều vào các ngày 1 và 8(tổng liều /chu kỳ,60mg/m2) Fluouracil,500mg/m2,tĩnh mạch vào cac21 ngày 1 và 8 (tổng liều/chu kỳ,1000mg/m2) Các chu kỳ điều lặp lại 28 ngày |
CÁC LOẠI PHẨU THUẬT UNG THƯ VÚ
Phẫu trị bướu nguyên phát.
Phẫu trị là liệu pháp ban đầu dùng cho phần lớn các trường hợp.
Phẫu thuật Halsted (đoạn nhũ tận gốc) trong nhiều năm từng là liệu pháp được lựachọn cho Ung thư ở tất cả các giai đoạn, không còn được dùng nữa, trừ vài trường hợp hiếm như Ung thư tại chỗ tiến xa (T3, T4b) với chống chỉ định của hỏa trị tiền phẫu.
Các loại phẫu thuật ít tàn phá hơn, có báo tồn cơ ngực lớn, được Patey để xuất năm 1948, cho thấy có hiệu quả trong việc điều trị căn bệnh tại chỗ
Phẫu trị báo tồn: Được bắt đầu áp dụng trong những năm 1970, gồm ‘Cắt góc tư vú” là lay khối bướu và mô bình thường cách rìa bướu 2cm và “Cắt bướu lò lây khối bướu với mô bình thường lcm cách rìa bướu. Ung thư vú T1-2, N0-l có thể được điều trị bằng phẫu thuật bảo tồn. Các Ung thư có bướu lớn hơn (2,5 tới 3,5cm) cần được cắt rộng hơn để có bờ rìa an toàn thì đôi khi không đáp ứng được mục tiêu thẩm mỹ nên cần phải tái tạo sau bảo tồn (oncoplastic surgery).
Hóa trị tiền phẫu có thể làm giảm nhỏ khối bướu, cho phép thực hiện phẫu thuật bảo tồn. Các thử nghiệm lâm sàng đã cho kết quả đáng tin cậy là phẫu trị bảo tồn vú kèm theo xạ trị cho kết quả kiểm soát tốt căn bệnh tại chỗ và sống còn cũng ngang bằng phẫu trị đoạn nhũ.
Có nhiều nguy cơ tái phát tại chỗ của phẫu trị bảo tồn cần được cân nhắc. Nếu không có xạ trị sau mổ thì có nguy cơ tái phát từ 25% đến 45%. Tuổi của bệnh nhân, việc không lấy đủ mô an toàn quanh rĩa bướu, grad mô học, sự xâm lấn mạch máu quanh khối bướu cũng làm tăng nguy cơ tái phát tại chỗ.
Đoạn nhủ tiết kiệm da: là phẫu thuật đoạn nhũ bao gồm lấy đi toàn bộ tuyến vú, phức hợp quầng – núm vú và sẹo sinh thiết bướu; đồng thời chừa lại tối đa da bao bọc vú, chỉ cần cắt lcm da cách bướu. Phẫu thuật này bảo đảm về mặt ung bướu và thẩm mỹ và tạo điều kiện thuận lợi cho tái tạo vú tức thì. Nhiều nghiên cứu cho thấy tỷ lệ tái phát tương tự với nhóm bệnh điều trị bằng đoạn nhũ quy ước.
Về mặt kỹ thuật mổ, đoạn nhũ tiết kiệm da khó thực hiện hơn đoạn nhũ quy ước vi đường mổ hẹp và vạt da đoạn nhũ dài hơn, khó quan sát vì trường mổ sâu, bảo tồn nếp dưới vú để tạo dáng vú tái tạo, không làm tổn thương các mạch máu xuyên phía trong dẫn tới giảm cung cấp máu cho vạt da và có thể gây hoại tử vạt. Vỏ bọc da vú phải được bóc tách đủ độ dày và đồng bộ để duy tri mạch máu nuôi sống vạt.
Chỉ định đoạn nhủ tiết kiệm da:
- Carcinôm vú (giai đoạn 0-I-II).
- Đoạn nhũ phòng ngừa cho bệnh nhân nguy cơ
- Các trường hợp tái phát sau phẫu thuật bảo tồn vú.
Chống chỉ định đoạn nhũ tiết kiệm da:
- Bướu xâm lấn trực tiếp da, Ung thư vú dạng viêm và Ung thư vú ở giai đoạn tiến xa (giai đoạn III, IV) vì có nguy cơ tái phát
- Bệnh nhân nghiện thuốc lá đái tháo đưòng, béo phì, có nguy cơ cao về biến chứng sau mổ (thiếu máu bọc da vú, hoại tử vạt da và nhiễm trùng vết mổ.
- Chống chỉ định tương đối ở các bệnh nhân có xạ trị hỗ trợ sau mổ, vì có nguy cơ làm giảm kết quả thẩm mỹ.
- Tái tạo vú tức thì
Sau điều trị Ung thư vú bảng phẫu thuật, bệnh nhân thường đối mặt với sự biến dạng sau mổ. Đối với Ung thư vú ở giai đoạn sớm, khi kết quả điều trị được cải thiện thì chất lượng cuộc sống trở thành vấn đề quan trọng. Tái tạo vú đã trở thành hiện thực trên 30 năm qua. Trước kia người ta sợ tái tạo vú sẽ làm che lấp các tái phát và làm trì hoãn liệu pháp hỗ trợ sau mổ. Các chứng cứ đã cho thấy sự tái tạo vú là an toàn. Tái tạo vú tức thì thuận lợi hơn tái tạo vú trì hoãn vì kết quả thẩm mỹ cao hơn và lợi ích tốt hơn về tâm lý.
Hiện nay có nhiều phương pháp tái tạo vú: đặt túi nước muối hoặc Silicon, dùng vạt cơ lưng rộng hoặc cơ bụng thẳng có cuống hoặc vạt tự do.
CHỈ ĐỊNH PHẪU THUẬT TÙY VÀO CÁC YẾU TỐ SAU
- Mục đích phẫu thuật
Xác định mục đích phẫu thuật và giải thích cho bệnh nhân họ đang chịu phẫu thuật như là một phần của điều trị đa mô thức. Phẫu thuật tận gốc hay phẫu thuật với mục đích làm giảm tổng khối bướu, giảm triệu chứng.
- Tuổi bênh nhân
Bệnh nhân lớn tuổi hay có bệnh lý nội khoa nặng đi kèm hạn chế phương pháp vô cảm tốt nhất nên thường phẫu thuật được chọn là nhẹ nhàng và đơn nhất để tránh tai biến (ví dụ: cắt rộng bướu và xạ trị kết hợp nội tiết).
- Bệnh lý kết hợp
Những bệnh lý kết hợp có thể điều trị ổn sau đó phẫu thuật triệt để cho bệnh nhân, có những bệnh nội khoa nặng không thể gây mê phẫu thuật thi chọn cách phối hợp điều trị nhanh nhất. Đối với Ung thư vú thì đây là phẫu thuật khá an toàn nên có thể dùng tê tại chỗ kết hợp mê tĩnh mạch và phong bế vùng cạnh cột sống ngực có thể phẫu thuật đoạn nhũ nạo hạch tốt.
- Thể trạng bệnh nhân
Đối với Ung thư vú, ngay cả giai đoạn di căn xa thì thể trạng bệnh nhân thường vần còn tốt ít khi có chống chỉ định phẫu thuật vì thể trạng suy kiệt hay thiếu máu mà phần lớn chống chỉ định vì sang thương di căn quá chỉ định phẫu thuật.
- Giai đoạn bệnh
Đối với ung thư vú giai đoạn sớm (giai đoạn I-> II theo AJCC2002):
Chỉ định phẫu thuật này tùy vào kích thước bướu, kích thước tuyến vú, vị trí bướu, mô học, giai đoạn bệnh, chọn lựa của bệnh nhân và thầy thuốc.
Bệnh nhân có chống chỉ định phẫu thuật bảo tồn vú và bệnh nhân không thể phẫu thuật tái tạo vú thì chọn lựa đoạn nhũ nạo hạch.
- Bướu đa trung tâm (>2 ổ Ung thư nguyên phát ở các góc tư khác nhau).
- Carcinôm xâm lấn với thành phần lan rộng carcinôm tại chỗ.
- Diện cắt vẫn còn dương tính sau khi đã cố gắng nhiều lần cắt lại trong phẫu thuật bảo tồn vú.
- Tái phát sau phẫu thuật bảo tồn vú trước đó.
- Kích thước bướu nguyên phát so với kích thước tuyến vú còn lại không cho phép phẫu thuật bảo tồn vú vì kết quả thẩm mỹ không chấp nhận được (có thể tái tạo vúsau bảo tồn).
- Bệnh nhân có chống chỉ định xạ trị trên tuyến vú (bệnh mạch máu lan toả,có thai).
- Bệnh nhân có nguy cơ cao Ung thư vú (đột biến gen BRCA1_2hoặc có tiền căngia đình bệnh Ung thư vú). Trường hợp này được xem là đoạn nhũ phòng ngừa.
- Bệnh nhân có tiền căn xạ trị vào tuyến vú trước đó (điều trị lymphôm) không thể xạ thêm được nếu phải bảo tồn vú.
- Calci hoá ác tính lan toả trên nhũ ả
- Vị trí bướu trung tâm mà phẫu thuật bảo tồn đạt kết quả thẩm mỹ kém. Đối với ung thư vú tiến triển tại chỗ và tại vùng (giai đoạn IIIA, IIIB, IIIC).
Mục tiêu của hoá trị tân hỗ trợ cho tới nay được chứng minh tăng khả năng bảo tồn vú ở bệnh nhân có bướu to mà không phải Ung thư vú dạng viêm. Thông thường khoảng 4 chu kỳ có anthracycline hoặc taxane sẽ đánh giá đáp ứng điều trị qua đánh giá lâm sàng trên tuyến vú và hạch nách, siêu âm vú, nhũ ảnh và/hoặc MRI; nếu có đáp ứng thì có thể phẫu thuật đoạn nhũ (có thể tái tạo vú) hoặc bảo tồn vú.
Có 75% bệnh nhân Ung thư vú giai đoạn này đáp ứng với hoá trị tân hỗ trợ (50% đáp ứng hoàn toàn trên lâm sàng và hình ảnh học và phân nửa trong nhóm này cho đáp ứng hoàn toàn trên giải phẫu bệnh). Những nghiên cứu lâm sàng cho thấy bệnh nhân đáp ứng hoàn toàn sau hóa trị tân hỗ trợ được xạ trị mà không phẫu thuật sẽ cho tái phát tại chỗ cao hơn, nhưng ảnh hưởng sống còn chung thì không rõ.
Có khoảng 50-90% Ung thư vú tiến triển tại chỗ tại vùng có thể được phẫu thuật bảo tồn sau hoá trị tân hỗ trợ. Tuy nhiên tỷ lệ tái phát tại chỗ còn cao trên nhóm bệnh nhân bảo tồn vú sau hoá trị tân hỗ trợ so với nhóm bệnh nhân bảo tồn vú chưa hoá trị trước đó. Đoạn nhũ nạo hạch sau hoá trị kết hợp xạ trị cho kết quả kiểm soát tại chỗ tốt hơn.
Giai đoạn IV (carcinôm vú di căn):
Khoảng 3-4% Ung thư vú mới chẩn đoán thuộc giai đoạn IV. Hầu hết, các nhà Ung thư học đều nghĩ một khi di căn xảy ra thì không lợi ích sống còn khi phẫu thuật điều trị tại chỗ. Phẫu thuật có vai trò điều trị triệu chứng (đoạn nhũ làm sạch – toillet mastectomy) khi bướu vú lở loét, hôi thối, đau nhức;chảy máu nhiều.
Đối với Ung thư vú có di căn đã điều trị tạm ổn nơi di căn thì đoạn nhũ nạo hạch có vai trò làm giảm tổng khối bướu và có thêm yếu tố tiên lượng chính xác trên hạch nách. Nhưng nhiều dữ liệu hồi cứu của “National Cancer Data Base of the American College of Surgeons” bệnh nhân nào được phẫu thuật sạch bướu nguyên phát với diện cắt an toàn có sống còn 3 năm cao hon (35% so với 26%) và có tiên lượng tốt hơn nhóm không được phẫu thuật (HR 0,61; Cl = 0,58-0,65).
Mặc dù biến chứng và tử vong do phẫu thuật trên Ung thư vú còn thấp nhưng phải cân nhác giữa lợi ích của phẫu thuật đoạn nhũ nạo hạch kiểm soát bệnh tại chỗ với những bất lợi của phẫu thuật gây ra trên từng bệnh nhân cụ thể.
CÁC CHỐNG CHỈ ĐỊNH CHUNG CHO PHẪU THUẬT
- Chống chỉ định tương đối ở bệnh nhân già yếu có bệnh lý nội khoa nặng đikèm.
- Bệnh kết hợp hiện tại không thuận lợi phẫu thuật
- Tình trạng bệnh tại chỗ vượt quá khả năng phẫu thuật phù nề da lan rộng ởvú, các hạt bàng hệ ở da, phù nề tay, hạch trên đòn, carcinôm dạng viêm.
XỬ LÝ HẠCH LYMPHÔ VÙNG NÁCH
- Nạo hạch nách
Các hạch lymphô vùng nách cũng như các hạch ở chuỗi vú trong là các bộ phận lọc của dân lưu lymphô. Việc nạo hạch vú trong không làm thay đổi tỷ lệ sống còn, do đóhiện nay việc nạo hạch chỉ còn đặt ra với lymphô vùng nách.
Nạo hạch lymphô vùng nách rất cần cho việc đánh giá tiên lượng. Nó có vai trò điều trị rất nhỏ, nhất là ở các tình huống hạch âm lâm sàng. Các hạch nách dương tính mô học là yếu tố tiên lượng quan trọng nhất, số lượng hạch di căn định hướng việc lựa cho các liệu pháp toàn thân hỗ trợ. Tuy nhiên, do cấu trúc giải phẫu học vùng nách nên nạo hạch nách có thể gây ra phù bạch huyết cánh tay, tổn thương thân kinh vùng nách, rối loạn chức năng khớp vai và các biến chứng khác ảnh hưởng chức năng chất lượng cuộc sống của bệnh nhân. Các ước tính gần đây cho thấy chỉ có 30-40% bệnh nhân carcinôm vú giai đoạn sớm có di căn hạch nách lúc chẩn đoán. Việc lấy đi hạch không di căn vùng nách sẽ không có lợi về sống còn và tăng biến chứng.
Việc nạo hạch nách chuẩn gồm việc lấy cả ba mức vùng nách. Mức I trải từ bờ của cơ lưng đến bờ ngoài của cơ ngực nhỏ; mức II ở trên cơ ngực nhỏ và mức III trải từ bờ trong của cơ ngực nhỏ đến cơ dưới đòn. Khuynh hướng hiện nay nghiêng về nạo hạch chỉ lay hai mức I và II. Nạo lấy mức I hoặc lấy vài mẫu ở mức I (bốn đến tám hạch) có thể biết được tình trạng lymphô nách. Nếu có di căn ở các hạch này thì có khả năng có di căn ở các hạch của mức I và II.
- Sinh thiết hạch lính gác
Các nghiên cứu có tính hệ thống cho thấy Ung thư vú lan đến một hoặc vài hạch nách trước khi đến hạch vùng nách và hạch này gọi là “hạch lính gác”. Hạch lính gác được nhận diện, lấy đi đánh giá giải phẫu bệnh và tình trạng mô học của hạch lính gác có thể dự đoán chính xác tình trạng của toàn bộ hạch nách. Phương pháp sinh thiết hạch lính gác bằng chất chỉ thị màu, đồng vị phóng xạ hoặc kết hợp cả hai đã được chứng minh có thể thay thế nạo hạch nách thường quy với ít biến chứng hơn, không ảnh hưởng chất lượng cuộc sống của bệnh nhân và ít ảnh hưởng khác trên thời gian sống còn chung so với nạo hạch nách.
Giai đoạn đầu thực hiện thủ thuật này phải nạo hạch nách thường quy để đánh giá độ nhạy, độ đặc hiệu, tỷ lệ âm tính giả và tỷ lệ nhận diện hạch lính gác. Khi đạt được tỷ lệ cho phép âm giả < 5% và nhận diện > 95% thì có thể bỏ qua nạo hạch nách thường quy khi hạch lính gác âm tính. Phương pháp này rất hứa hẹn nhưng còn phải chờ nhiều công trình nửa mới có thể khẳng định giá trị thực tiễn.
Lựa chọn phẫu thuật cho ung thư vú còn mổ được
| Loại phẫu thuật | Mô tả | Các chỉ định |
| Đoạn nhũ tận gốc (đoạn nhũ Halsted) | Lấy da rộng, nguyên vùng núm – quầng vú, tất cả mô vú thành nguyên khối với cơ ngực lớn cơ ngực nhỏ và mô lymphô nách ở cấp 1, II và III | Bướu T4 b (nếu mức xâm lấn còn khu trú thì cắt lấy một phần cơ ngực lớn dưới bướu cũng được) |
| Đoạn nhũ tận gốc biến đổi
(đoạn nhũ Patey) |
Lấy phần da gồm nguyên vùng núm – quầng vú, tất cả mô vú, cơ ngực nhỏ thành nguyên khối với mô lymphô nách ở cấp 1, II và III | Các bướu T1, T2 trong trường hợp có chống chĩ định của phẫu thuật bảo tổn (đa ổ, tâm lý người bệnh muốn
được mổ an tâm, rìa mổ còn bướu sau khi lấỵ bướu) |
| Đoạn nhũ toàn phần | Lấy phần da gồm nguyên vùng núm – quầng vú và tất cả mô vú | Carcinôm ống tuyến tại chỗ, phẫu trị phòng ngừa cho người bệnh có BRCA 12, phẫu trị phòng ngừa cho carcinôm thùy tại chỗ |
| Đoạn nhũ tiết kiệm và tái tao vú tức thì | Lấy tất cả mô vú nguyên khối với vú – quầng vú | Giống chỉ định của đoạn nhũ toàn phần. Kết quả thẩm mỹ tốt hơn, vẫn còn nguy cơ còn để lại mô vú và hoại tử vạt da |
| Cắt góc tư vú, đoan nhũ một phần (Venoresi) | Lấy phần da cùng với mô vú chứa khối bướu. Rìa cắt phải cách bờ bướu ít nhất 2cm | Các bướu T1 và T2 (< 2.5-3cm) |
| Lấy bướu, cắt rộng | Lấy phần mô chứa khối bướu. Rỉa cắt phải cách bờ bướu 1cm | Bướu T1 |
| 1 Cắt bướu, cắt rộng, 1 cắt gốc tư không 1 nạo hạch nách | Không nạo hạch nách | Các bướu lành, carcinôm ống tại chỗ, carcinôm thùy tại chỗ |
| 1 Nạo hạch nách | Lấy hach nhóm l-ll, lấy nhóm III khi có nghi di căn trên thám sát đại thể lúc mổ | Khi có di căn hạch nách xác định trước mổ hoặc sinh thiết hạch lính gác di căn hạch hoặc Ung thư vú tiến triển tại chỗ tại vùng cần đoạn nhũ (trước hoặc sau hoá trị) hoặc Ung thư vú di căn đã điểu trị ổn nơi di căn vàcần đoạn nhũ |
| Lấy mẫu thử hạch nách | Lấy năm tới tám hạch nách ở mức một | Coi như đủ để xếp giai đoạn |
| Sinh thiết hạch lính gác | Rạch da nhỏ ở nách và lấy hạch lính gác | Dùng cho bướu nhỏ xâm lấn, hạch lính gác có thể cho biết trước tình trạng của vùng Lymphô nách |
Theo Umberto Venoresi Cẩm nang Ung bướu Học Sàng UICC 1988
ĐIỀU TRỊ BAN ĐẦU
Dựa theo NCI (Hoa Kỳ): Breast Cancer Treatment, 2005.
Carcinôm ống tai chỗ (DCIS)
- Phẫu trị bảo tồn + xạ trị ±Tamoxifen
- Đoạn nhũ toàn phần ±Tamoxifen
- Phẫu trị bảo tồn, không xạ trị. Đang thử nghiệm phẫu bảo tồn + Tamoxifen ± xạ trị.
Carcinôm thùy tại chỗ (LCIS)
- Sinh thiết, theo dõi.
- Tamoxifen để giảm nguy cơ Ung thư vú.
- Đang có nhiều thử nghiệm phòng ngừa Ung thư vú.
- Đoạn nhũ toàn phần hai bên có thể tái tạo vú.
ĐIỀU TRỊ UNG THƯ VÚ GIAI ĐOẠN I, II, IIIA
Liêu pháp tại chỗ – tại vùng
Liệu pháp bảo tồn vú (lấy bướu, xạ trị vào vú và xếp giai đoạn phẫu thuật củanách).
Đoạn nhũ tận gốc biến đổi (lấy toàn bộ vú với nạo nách mức I – II) ± tái tạo vú.
Sinh thiết hạch lính gác đang được thẩm định lâm sàng.
Xạ trị hỗ trợ sau đoạn nhũ khi hạch nách dương.
Từ 1-3 hạch, vai trò của xạ trị tại vùng còn chưa xác định (các hạch dưới/trên đòn, các hạch vú trong, các hạch nách và thành ngực)
Nhiều hơn 4 hạch hoặc xâm nhiễm ngoài hạch: nên có xạ trị tại vùng. Liệu pháp toàn thân hỗ trợ
Dựa vào các hướng dẫn đồng thuận quốc tế
UNG THƯ VÚ TIẾN XA TẠI CHỖ (GIAI ĐOẠN IIIB) VÀ UNG THƯ VÚ DẠNG VIÊM (GIAI ĐOẠN III C)
Khả năng di căn xa rất cao (>70%) nhưng vẫn có thể có sống còn dài lâu. Sống còn trung bình của những bệnh nhân này được ước lượng trên hai năm.
Ung thư giai đoạn này nên được điều trị bằng hóa trị hoặc liệu pháp nội tiết tiền phẫu (hay là tân hỗ trợ), phẫu trị và xạ trị. Ở hơn 65% các phụ nữ bị Ung thư dạng này, các khối bướu xộp nhỏ hơn 50% với hóa trị tiền phẫu và có thể cắt rộng được với bờ ria an toàn.
Liệu pháp hỗ trợ tiền phẫu với hóa trị có phác đồ dựa vào anthracycline và/hoặcdựa vào taxane được coi là chuẩn. Đối với các bệnh nhân mà khối bướu đáp ứng tốt với hóa trị tân hỗ trợ thì có thể xử lý căn bệnh tại chỗ bằng đoạn nhũ và nạo hạch lymphô nách, kế tiếp là xạ trị vào thành ngực và hạch vùng. Phẫu trị bảo tồn cũng có thể thực hiện khi có đáp ứng tốt với hóa trị tân hỗ trợ. Liệu pháp toàn thân ở bước tiếp sau có thể lại là hóa trị hỗ trợ. Liệu pháp nội tiết được dùng cho các khối bướu có ER dương tính.
Với tiến bộ nhờ vào phương cách xử lý đa mô thức, một số báo cáo cho thấy khoảng 80% người bệnh được kiểm soát tốt căn bệnh tại chỗ – tại vùng và khoảng 30% người bệnh sống còn 15 năm.
- Hóa trị toàn thân.
- Hóa trị toàn thân, tiếp theo là phẫu trị (phẫu trị bào tồn vú hoặc đoạn nhũ toàn phần) + nạo hạch nách tiếp theo là xạ trị. Sau đó có thể bổ sung với liệu pháp toàn thân (hóa trị, nội tiết hoặc cá hai).
Vai trò của phẫu trị
Phẫu trị có chỉ định cho một số bệnh nhân. Chẳng hạn như các bệnh nhân cán được đoạn nhũ đối với các tổn thương vú sùi loét/đau nhức, các di căn não hoặc cột sống có triệu chứng chèn ép, các di căn phổi đơn độc khu trú, các tình huống gãy xương (hoặc đe dọa) bệnh lý hoặc tràn dịch màng phổi, màng tim.
Mặc dù biến chứng và tử vong do phẫu thuật trên Ung thư vú còn thấp nhưng phải cân nhắc giữa lợi ích của phẫu thuật đoạn nhũ nạo hạch kiểm soát bệnh tại chỗ với những bất lợi của phẫu thuật gây ra trên từng bệnh nhân cụ thể.
GIAI ĐOẠN IV (DI CĂN XA)
Liệu pháp nội tiết và/hoặc hóa trị ± trastuzumab.
Xạ trị và/hoặc phẫu trị giảm đau và các triệu chứng khác.
Đang thử nghiệm lâm sàng các loại hỏa trị mới và/hoặc nội tiết; kết hợp trastuzumab với hóa trị; hóa trị liều cao với ghép tủy hoặc truyền tế bào nguồn.
MỘT SỐ TÌNH HUỐNG KHÁC
- Ung thư xuất hiện trong thai kỳ
Trong thai kỳ, Ung thư vú có thể được chẩn đoán chậm trễ. Người ta thường cho là Ung thư vú trong thai kỳ có diễn tiến tràn lấn hơn, nhưng hình như là diễn tiến xấu của căn bệnh có liên hệ đến giai đoạn trễ lúc chẩn đoán.
Sinh thiết ở vú thì an toàn vào bốt cứ thời điểm nào của thai kỳ. Do đó nên làm sinh thiết khi thấy bốt cứ cục u nào khả nghi.
Có thể cắt bướu và nạo hạch nách vào 3 tháng cuối, còn xạ trị thì có thể chậm lạicho đến sau khi sinh.
Đoạn nhũ tận gốc biến đổi (PT Patey…) được dùng điều trị trong 3 tháng đầu và giữa vì xạ trị bị chống chỉ định trong thai kỳ.
- Ung thư vú đàn ông
Hiếm gập các yếu tố nguy cơ: tiểu sử gia đình, đột biến BRCA2 phơi nhiễm bức xạ ion hóa. Nữ hóa vú không phải là nguy cơ Ung thư vú. Triệu chứng ban đầu là một cục dưới quầng vú. Tuổi trung bình 60-70. Đối với Ung thư vú đàn ông, khoảng 80% có thụ thể nội tiết dương.
Phẫu trị: Đoạn nhũ tận gốc biến đổi (PT Patey…) Hiếm khi dùng đến phẫu thuật cắt bướu vì chẳng giúp gì cho thẩm mỹ.
Liệu pháp toàn thân hoá trị hoặc tamoxifen thì theo hướng dẫn như đối với phụ nữ. Chưa có thử nghiệm lâm sàng dành cho Ung thư vú đàn ông về các mô thức điều trị hỗ trợ.



